Глава 5. Воспалительные заболевания мошонки, ее органов и полового члена (Тиктинский О.Л.)
Неспецифические эпидидимиты
Этиология и патогенез. Различают инфекционный, инфекционнонекротический, конгестивный, или застойный, и травматический этиологические факторы неспецифических эпидидимитов. Среди инфекционных эпидидимитов бактериальные занимают значительное, хотя и не ведущее, место. Широкое применение антибиотиков и химиопрепаратов изменило качественный состав бактериальной флоры при воспалительных заболеваниях придатков яичка. По данным бактериологического исследования (мочи, биоптата), проведенного у 258 больных Б. С. Гехманом (1963), в 57,3% наблюдений высеян белый стафилококк, в 3,4% - в сочетании с другой флорой, в 25,9% - грамположительные кокки. В последние годы преобладающей бактериальной флорой при неспецифических эпидидимитах является Е. coli [Colombean P. et al., 1980]. По материалам кафедры урологии ЛенГИДУВа, у тех больных, где проведены бактериологические исследования, грамотрицательная флора составила 69,4%. Изредка возбудителем заболевания бывают некоторые виды и штаммы протея. Преобладание грамотрицательной флоры объясняется и тем, что неспецифические эпидидимиты нередко осложняют многие урологические заболевания и операции, где роль грамположительной флоры второстепенна. Однако результаты исследований мочи, главным образом 1-й порции и при хроническом течении - 3-й порции, реже биоптатов - во многом зависят от контингента больных. У поликлинических больных, заболевания у которых начались с уретрита, высевается грамположительная бактериальная флора, в основном золотистый стафилококк. Тем не менее у 70% больных с этим заболеванием, по нашим данным, бактериальная флора из мочи не высевается.
Инфекционный фактор может быть и вирусным. Это подтверждается эпизодическими появлениями этого заболевания во время эпидемий гриппа или ОРВИ. Вирусные инфекции чаще поражают яичко, а не его придаток, что особенно заметно у детей, органы мошонки у которых еще недоразвиты. Прежде всего это имеет место при эпидемическом паротите, осложняющемся орхитом и приводящим к тяжелым поражениям паренхимы яичка. Повреждение гландулоцитов яичка при эпидемическом паротите может наступить и без перенесенного орхита и проявляется бесплодием - секреторной олигоазоспермией [Каган С. А., 1969; Тиктинский О. Л., Михайличенко В. В., 1979]. Тропизм вирусов в паренхиме яичка отмечается и у взрослых. Однако чаще это заболевание вызывается или поддерживается микоплазмами и крупными вирусами, среди которых при воспалении мочеполовых органов встречаются Mycoplasma hominis, Myeloplasma ureacea и смешанные формы. Микоплазмы выявляются при посевах на специальные среды у больных бактериальными эпидидимитами, при которых лечение оказывается малоэффективным, или среди больных с так называемыми абактериальными формами. У таких больных неоднократные посевы мочи, отделяемого из свища или из раны при эпидидимэктомии на обычные среды могут быть отрицательными, так как воспаление в придатке яичка вызвано микоплазмами. В этом мы убедились на примере ряда больных. Вызванные микоплазмами эпидидимиты имеют тенденцию к хроническому затяжному течению и к рецидивам. К инфекционному фактору у молодых лиц следует отнести и хламидии [Melekos М. D., Asbach Н., 1987] - паразитарные возбудители, вирусы, вызывающие у некоторых так называемый окулогенитальный синдром. При этом одновременно появляются симптомы уретрита и конъюнктивита. Вскоре может присоединиться и эпидидимит как следствие дальнейшего распространения процесса или осложнение заболевания. Поражение суставов, особенно коленного, - проявление синдрома Рейтера.
Инфекционно-некротический фактор эпидидимитов проявляется прежде всего при перекруте гидатиды и проникновении спермиев в строму яичка или его придатка. Воспалительная реакция вокруг омертвевшей гидатиды - маленького кистовидного образования, отходящего от придатка, - у некоторых больных сопровождается вторичным инфицированием, что усугубляет течение эпидидимита. Внедрение спермиев в строму яичка или придатка вызывает развитие семенной гранулемы в этих органах и гранулематозный орхит или эпидидимит, которые обычно принимают острое течение. В последующем имеется тенденция к индуративному процессу, длительному хроническому воспалению, при котором антибактериальная терапия неэффективна. К абактериальной группе факторов относятся причины, вызывающие застой крови в венах таза и семенного канатика или чрезмерное кровенаполнение органов мошонки (половые излишества), особенно после приема алкоголя, прерванные половые сношения, частые эрекции вне полового акта, мастурбация, упорные запоры, геморрой, езда на велосипеде.
Травма органов мошонки не всегда ведет к возникновению эпидидимита, и число травматических эпидидимитов невелико. По нашим данным, они составили лишь 8,7%. Однако роль травматического фактора можно трактовать шире, если не связывать его с непосредственной травмой мошонки. Элементы постоянной микротравмы имеются и в быстрой езде, ходьбе, беге, езде на мотоцикле и велосипеде, прыжках, поднятии тяжести, сопровождающихся сокращениями m. cremaster, что и было отмечено у ряда больных, у которых эпидидимит не рассматривался как травматический. Роль сочетания ряда факторов, особенно травматических и инфекционных, наиболее показательна при эпидидимитах, связанных с инструментальным обследованием больных и операциями, особенно аденомэктомией.
В патогенезе эпидидимитов различают общие и местные предрасполагающие к этому заболеванию условия. К общим патогенетическим факторам относится снижение иммунореактивных способностей организма вследствие тяжелых заболеваний, таких, как сахарный диабет, рак и др. Это имеет место у мужчин, перенесших тяжелые операции, прежде всего аденомэктомию. Конгестию таза, вызванную различными причинами, можно отнести к местному фактору патогенеза. Среди этих причин варикозная болезнь, геморрой, проктит, трихомоноз, дизритмии половой жизни и др.
Пути проникновения инфекции в придаток яичка следующие: гематогенный, лимфогенный и каналикулярный. Б. С. Гехман (1963), кроме того, придает значение и секреторному пути при орхоэпидидимитах, начинающихся с орхита, что, однако, более характерно для таких специфических процессов, как гонорея, сифилис, бруцеллез. При гематогенном распространении инфекции заболевание носит вторичный характер и зависит от наличия гнойных очагов (фурункулез, фолликулярная ангина, одонтогенные периоститы, гнойная предстательная железа). Обычно это - стафилококковые заболевания, сопровождающиеся бактериемией. Возможно и ретроградное проникновение неспецифической флоры в придаток при половом сношении.
Патологическая анатомия. Придаток яичка обычно увеличен в размерах, напряжен, на разрезе темно-красного цвета со слизистым или слизисто-гнойным экссудатом. Микроскопически стенки ductus epididymus, coni vasculosi инфильтрированы лимфоцитами и лейкоцитами, отечны. Клетки выводных путей в состоянии мутного набухания. Просветы выводящих путей забиты слизистым или слизисто-гнойным секретом, слущенными клетками, семенными нитями и бактериями. В паренхиме придатка и на его поверхности могут располагаться единичные гнойнички. В семявыносящем протоке могут быть аналогичные изменения, его строма утолщена и инфильтрирована лейкоцитарными клетками, для острого орхита характерно увеличение яичка. Гистологически выявляются инфильтрация стромы лейкоцитами, отек, а при гнойном орхите - наличие гнойного очага или диффузное распространение гнойничков во всем органе. При хроническом орхите отмечается очаговое или диффузное фиброзное перерождение яичка с дистрофией или некробиозом клеток Лейдига.
Классификация эпидидимитов и орхитов
I. Неспецифические и специфические (гонорейные, триомонозные и туберкулезные).
II. Инфекционные:
- бактериальные;
- вирусные;
- эпидидимиты, вызванные микоплазмами;
- хламидозойные.
III. Некротически-инфекционные:
- при перекруте и некротизировании гидатид;
- обусловленные неполным перекрутом яичка.
IV. Гранулематозные (вызванные семенной гранулемой).
V. Травматические.
VI. Застойные, или конгестивные:
- собственно травматические;
- послеоперационные;
- постинструментальные.
VII. По течению заболевания:
- острые (серозные и гнойные);
- хронические;
- рецидивирующие.
Симптоматика, клиническое течение и диагностика острого эпидидимита и орхита. Болезнь возникает остро. Внезапно возникшая боль является ведущим симптомом, она локализована в яичке. Поражение придатка, как правило, сопровождается воспалительным процессом в семявыносящем протоке (деферентит), переходящим иногда и на другие элементы семенного канатика (фуникулит). При этом боль локализована в паховой области, иррадиирует в мезогастральный отдел живота, а также в поясничную область. Придаток яичка значительно увеличен, охватывает яичко, как обруч, резко напряжен и уплотнен, болезнен. Поверхность яичка обычно гладкая. Воспалительный процесс редко переходит на яичко, и его удается пальпаторно дифференцировать от придатка. Возможно сочувственное незначительное увеличение и уплотнение яичка. При восходящем эпидидимите увеличенным бывает хвост придатка, но обычно непродолжительное время, и увеличение придатка яичка становится тотальным. При гематогенном заносе инфекции очаг воспаления возникает в головке придатка. При остром неспецифическом эпидидимите иногда возникает сочувственная водянка яичка, особенно если имеет место незаращение влагалищного отростка брюшины.
Заболевание обычно протекает бурно. Температура тела повышается уже в первые дни болезни, а к 4-5-му дню может достигнуть 40 °С и выше. Спонтанное обратное развитие процесса возможно. Оно может наступить к концу 2-й недели. Однако при отсутствии лечения более вероятен исход в абсцедирование придатка, и заболевание принимает септический характер. Не исключена возможность образования гнойных свищей на мошонке. Абсцедирование придатка может наступить и при активном лечении у ослабленных больных и с азотемией [Ducasson J. et al" 1980].
Выделяют также деферентит и фуникулит как самостоятельные заболевания. Известно, что одним из основных путей распространения инфекции при эпидидимите является восходящий по семявыносящим протокам. В более редких наблюдениях метастатических острых эпидидимитов воспалительный процесс распространяется на семявыносящий проток нисходящим путем из пораженного придатка. Поражение его при эпидидимите обязательно, но оно не всегда проявляется клинически. Острый фуникулит является следствием распространения инфекции и воспаления при деферентите на другие элементы семенного канатика. Основным симптомом является интенсивная боль в паховой области и животе. Семенной канатик резко утолщен и болезнен. Могут появиться признаки раздражения брюшины.
Диагностика острого неспецифического эпидидимита не представляет сложностей ввиду характерных клинических проявлений, острого начала и объективных данных. Однако 6,8% наблюдаемых нами больных поступили в клинику с диагнозом "почечная колика" или "острый пиелонефрит", а у 4,3% больных эти заболевания были диагностированы как сопутствующие, что можно объяснить иррадиацией боли в поясничную область при фуникулите. У каждого больного необходимо проводить ректальное исследование предстательной железы, семенных пузырьков и куперовых желез, так как оно помогает в распознавании специфических заболеваний и в установлении вторичного характера эпидидимита при простатите и аденоме предстательной железы. Дифференцировать острый неспецифический эпидидимит нужно от острого гонорейного и острой формы туберкулезного эпидидимита.
Для острых орхитов характерны или метастатическое гематогенное распространение инфекции, или вирусное поражение в детском возрасте. Чаще всего первичным очагом бывают фолликулярный простатит, аденома предстательной железы, инфекционный паротит, тиф, паратиф, пневмония, грипп и др. Заболевание начинается внезапно, с высокой температурой тела. Боли в яичке интенсивные. Они обусловлены растяжением белочной оболочки яичка, увеличивающегося в размерах, болезненного, напряженного. При гнойном процессе в паренхиме яичка появляются множественные абсцессы. В напряженном увеличенном яичке не удается пропальпировать полости, выявить флюктуацию. Обычно это имеет место у пожилых людей, страдающих аденомой предстательной железы. Выраженный воспалительный перипроцесс при остром неспецифическом эпидидимите, сочувственное незначительное увеличение яичка, острая водянка оболочек, отек мошонки создают обманчивое впечатление о наличии орхиэпидидимита.
Симптоматика, течение и диагностика хронического эпидидимита и орхита. Заболевание нередко является следствием недостаточно леченного острого эпидидимита. Когда острые явления проходят, у больного остаются непостоянные ноющие боли в яичке, усиливающиеся при ходьбе и физической нагрузке. Придаток яичка умеренно увеличен и несколько болезнен. Первично-хронический эпидидимит отличается бессимптомностью, и больной случайно обнаруживает у себя увеличение придатка яичка. Болевые ощущения незначительны. Иррадиация боли менее выражена. Поражение придатка бывает неравномерным. Наличие узла или ограниченного уплотнения в головке придатка указывает на его гематогенное происхождение и на связь с общей инфекцией или очагом вне мошонки. При процессе в хвосте придатка яичка следует искать связь с заболеванием задней части уретры и инструментальным исследованием. Рецидивирующие эпидидимиты также связаны с хроническими уретритами, местным лечением уретритов и осложняют течение аденомы предстательной железы, особенно в стадии хронической или острой задержки мочи.
Хронический орхит встречается редко, так как острый орхит обычно приводит к атрофии яичка. Симптомы и течение мало чем отличаются от хронических эпидидимитов. Яичко при этом несколько увеличено, уплотнено и умеренно болезненно. Придаток обычно не изменен.
Распознавание хронических неспецифических эпидидимитов основывается на отмеченных выше признаках. Хронические неспецифические эпидидимиты необходимо дифференцировать от ряда заболеваний, и в первую очередь от туберкулезного эпидидимита. Прежде считали, что неэффективность лечения в течение 5-6 нед позволяет рассматривать эпидидимит как туберкулезный и является показанием к эпидидимэктомии. Такой подход в настоящее время следует считать неправильным, так как имеются возможности исключить туберкулезную природу эпидидимита. Помимо бугристости придатка и четкообразности семявыносящего протока, при туберкулезном эпидидимите, как правило, имеются изменения в предстательной железе, которые могут быть весьма характерными. Наконец, исследование верхних мочевых путей является необходимым условием правильного распознавания, так как изолированный туберкулез половых желез у мужчин встречается редко. У отдельных больных для уточнения диагноза приходится применять эпидидимографию или везикулографию. Исследования мочи на микобактерии туберкулеза (микроскопические, бактериологические и биологические) оказываются решающими, но требуют довольно длительного времени.
Дифференцировать хронический неспецифический эпидидимит, помимо туберкулеза, надо от новообразования и сифилиса придатка. Сразу же следует заметить, что новообразование придатка яичка является исключительной казуистикой. Отсутствие боли и воспалительной реакции может навести на мысль об опухоли. Однако разрешить этот вопрос можно только во время операции после срочной биопсии. Кисты придатка яичка расположены в головке его, имеют тестоватую консистенцию. Охватывающий яичко, как обручем, придаток при эпидидимите как бы образует единый конгломерат, что является основанием для дифференцирования от опухоли яичка, которая отличается плотной консистенцией, "холодным" течением. При этом имеются показания и к эхографии мошонки, которая позволяет дифференцировать орхит и опухоль, но только с учетом клинической картины и данных биопсии.
Для сифилиса характерно поражение яичка. Консистенция его при сифилисе плотная. Длительно сохраняется болезненность яичка. Диагноз помогают поставить серологические реакции. Сперматическую гранулему придатка, возникшую в результате внедрения спермиев в его строму, можно предположить по расположению "опухоли" в головке, ее консистенции, уплотнению, чередующемуся с очагами размягчения, а также по отсутствию воспалительных явлений.
Консервативное лечение острых неспецифических эпидидимитов и орхитов начинается с назначения антибактериальных препаратов - антибиотиков и сульфаниламидов. При этом, к сожалению, нельзя ориентироваться на этиологический фактор - бактериальная флора не выделяется из мочи более чем у 70% больных. В выборе антибактериальных средств следует исходить из особенностей очага инфекции. При ангине и других общих инфекциях, когда возможно инфицирование грамположительной флорой, можно рассчитывать на эффект пенициллинов (бензилпенициллин, оксациллин, метициллин, ампициллина натриевая соль), который может быть усилен сульфаниламидами длительного действия (сульфадиметоксин, сульфамонометоксин, сульфален). Спустя 7-8 дней от начала лечения нужно заменить антибиотики на обладающие широким спектром действия. При постгриппозном неспецифическом эпидидимите и после ОРВИ могут оказаться эффективными тетрациклины, особенно комбинированные с макролидами - олеандомицином и эритромицином, бактримом. Такие же препараты можно применять при неспецифических эпидидимитах, являющихся осложнением уретритов и простатитов, как бактериальных, так и вирусных. При воспалении придатков яичек у урологических больных, страдающих пиелонефритами, аденомой предстательной железы и другими заболеваниями, после аденомэктомии и других операций, возбудителями являются Е. coli, микроорганизмы группы протея, синегнойная палочка. Выявление у таких больных патогенной бактериальной флоры в моче более вероятно, и лечение эпидидимита у них должно проводиться в зависимости от установленного этиологического фактора. При этом могут понадобиться антибиотики широкого спектра действия, эффективные только при данной флоре.
При острых неспецифических эпидидимитах показана новокаиновая блокада семенного канатика, которая должна производиться 2-3 раза с интервалами в 2-3 дня. Назначаются анальгетики, спазмолитические и десенсибилизирующие средства. В острой стадии заболевания можно назначить УВЧ, не более 5-6 процедур на курс у молодых людей. Рекомендуется стационарное лечение или покой, домашний режим. Иммобилизация достигается суспензорием, в постели - валиком под мошонку или прокладкой-полотенцем на бедрах под мошонку. Для купирования воспаления в первые сутки можно применять холод, в последующем - камфорные компрессы. При высокой температуре тела, выраженной интоксикации, даже небольших ознобах и значительном воспалительном инфильтрате в мошонке возникает необходимость в госпитализации. Абсолютные показания к оперативному лечению возникают при нагноении воспаленного придатка или яичка. При абсцедировании придатка целесообразна эпидидимэктомия. Тяжелым, ослабленным больным (как предварительный этап) следует производить только вскрытие абсцесса.
Патогенетическая предрасположенность к острым гнойным орхитам возникает при сахарном диабете и других тяжелых заболеваниях у пациентов в пожилом возрасте и стариков, у страдающих аденомой предстательной железы. Острые гнойные орхиты могут явиться следствием инструментальных методов исследования (цистоскопии, ретроградной пиелографии, катетеризации мочевого пузыря). Гнойный процесс в яичке носит диффузный паренхиматозный характер. Разрез в таком случае не дает полного излечения, паренхима яичка длительно некротизируется, выгнаивается. В конечном итоге нередко производится орхиэктомия. Наличие гнойного очага в яичке может явиться источником сепсиса, поэтому операцией выбора при гнойном орхите у ослабленных больных в пожилом и старческом возрасте является гемикастрация.
Оперативное лечение острых эпидидимитов. Хирургическая тактика у больных с острыми заболеваниями органов мошонки в последние годы претерпела изменения. В основном они заметны в детской хирургии и урологии. Некоторые авторы предложили для этих заболеваний собирательный термин "острая мошонка", который обязывает к проведению неотложного хирургического лечения. G. Раtoir и соавт. (1973) описали 6 больных в возрасте 12-15 лет, оперированных по поводу негонококковых эпидидимитов, у которых был обнаружен перекрут подвеска придатка. Во время срочной операции некротизированная гидатида удалялась. Наблюдения J. Gierup и соавт. (1975) касаются мальчиков, перенесших неспецифический эпидидимит. Среди них в основном 2 возрастные группы - 17 новорожденных и 20 мальчиков в возрасте 10-15 лет. Авторы являются явными сторонниками оперативного лечения острых эпидидимитов. P. Colombean и соавт. (1980), анализируя 150 собственных наблюдений неспецифических эпидидимитов, среди которых только 30% хронических, считают, что эпидидимэктомия при этом заболевании должна стать повседневной операцией. При остром эпидидимите с тотальным воспалительно-гнойным процессом показана эпидидимэктомия, при ограниченном - резекция придатка. При отсутствии гнойного процесса операция может быть ограничена дренированием придатка с выворачиванием оболочек яичка. Чисто сторонников более широкого оперативного лечения острых неспецифических эпидидимитов увеличивается [Соловьев А. Е. и др., 1980; Кишев С. В., 1981; Jablonski J. et al., 1980].
Это объясняется и тем, что общепринятые консервативные методы лечения острых эпидидимитов и орхитов у взрослых (антибактериальная терапия, новокаиновая блокада семенного канатика, покой, физические методы и др.) не приводят к быстрому купированию воспалительного процесса. У некоторых больных наступает абсцедирование и в конечном итоге снижаются репродуктивная и копулятивная функции. Кроме того, у подавляющего большинства больных перекрут яичка или гидатиды или не распознается, или выявляется при осложнении воспалительно-некротическим процессом. На этом основании мы распространили активную хирургическую тактику на взрослых больных, что и проводится в урологических клиниках кафедры урологии ЛенГИДУВа с начала 1981 г. [Тиктинский О. Л. и др., 1984, 1985].
Операция заключается во вскрытии оболочек яичка, ревизии его придатка и дренировании.
Под общей анестезией по переднебоковой поверхности мошонки продольно послойно рассекаются ткани и оболочки яичка до белочной. При этом нередко выделяется воспалительный экссудат. Далее разрез оболочек следует послойно продлить кверху в сторону семенного канатика, где они хорошо выражены. Рассечение отечных оболочек приводит к освобождению семенного канатика и ликвидации сдавления его элементов, что улучшает гемодинамику в яичке и его трофику. После осмотра яичка и отведения его в медиальную сторону становится возможным произвести ревизию придатка и окружающих тканей и решить вопрос об объеме оперативного вмешательства. Визуально, кроме скопления серозной или гнойной жидкости между висцеральным и париетальным листками белочной оболочки яичка, определяются фиброзные наложения, гиперемия, гнойное расплавление или гангренозные изменения придатка яичка, а также спайки и интимные сращения между придатком, яичком и оболочками. При этом представляется возможным установить перекрут отростка яичка или придатка. При наличии эмпиемы, некроза или перфорации придатка яичка производится эпидидимэктомия. Выделение начинают от средостения придатка, где его легко отделить от яичка, и от оболочек семенного канатика, далее тупым и острым путем осторожно освобождают головку придатка от элементов семенного канатика, которые при отведении яичка в медиальную сторону могут располагаться позади головки придатка. После выделения головки и тела придатка его легко тупым и острым путем отделяют от яичка, и у хвоста он может быть иссечен вместе с окружающими тканями, где, как правило, определяются наиболее выраженные изменения при восходящих эпидидимитах. Если причиной эпидидимита являются общие инфекции, то наиболее выраженные изменения обычно отмечаются в области головки придатка. Семявыносящий проток у места перехода в хвост придатка пересекают после наложения лигатуры, и культю его обрабатывают антисептическим раствором. При наличии ограниченного гнойного воспаления придатка можно вскрыть его просвет скальпелем с последующим подведением дренажей к разрезу на придатке. При серозном воспалении к придатку яичка подводят дренажи, оболочки яичка выворачивают и редкими швами подшивают к окружающим тканям. При подозрении на поражение яичка (увеличение, уплотнение и выраженный отек) производят биопсию его, как правило, в нижнем сегменте. Тотальный некроз яичка является показанием к орхиэктомии для сохранения функции противоположного яичка и ликвидации септического состояния. Резекция придатка и яичка показана при эмпиеме придатка и абсцедировании. При тотальном гнойном орхите и эпидидимите производят соответственно орхиэктомию или эпидидимэктомию.
У молодых людей показания к удалению органа ставятся чрезвычайно осторожно, с учетом возможности сохранения даже небольшого участка жизнеспособной паренхимы. При наличии перекрученной гидатиды ее удаляют. При перекруте яичка с поздними сроками, при тотальном некрозе и полной нежизнеспособности, к сожалению, также приходится применять гемакастрацию. Как правило, такие больные до поступления в клинику лечатся амбулаторно с диагнозом "эпидидимит" или не обращаются к врачу. При острых эпидидимитах оперативное лечение не проводится нами у некоторых больных в пожилом и старческом возрасте при отсутствии признаков абсцедирования при посттравматических эпидидимитах при отсутствии гематомы, а также при затихающем остром эпидидимите.
Лечение больных острыми заболеваниями органов мошонки должно быть активным хирургическим. При острых эпидидимитах и орхитах, помимо антибактериальной терапии, следует проводить ревизию и дренирование придатка яичка, что дает возможность обнаружить такие заболевания, как перекрут семенного канатика, гидатиды, а также эмпиему или гангрену придатка яичка, четко не определяемые при объективном обследовании до операции. Оперативное дренирование придатка яичка (без вскрытия оболочки яичка и придатка) у больных острым серозным эпидидимитом при отсутствии гнойного воспаления приводит к более легкому течению заболевания и быстрому обратному развитию воспалительного процесса, что дает основание распространить активную хирургическую тактику на все острые воспалительные заболевания органов мошонки. Среди населения и медработников должна регулярно проводиться санитарно-просветительная работа об опасности воспалительных заболеваний органов мошонки и необходимой ранней госпитализации таких больных.
В отдаленные сроки наблюдения, до 7-8 лет, С. Н. Калининой (1989), по данным наших клиник (504 наблюдения), у оперированных больных отмечена лучшая половая функция, чем у леченных консервативно.
Профилактика. Послеоперационные эпидидимиты, особенно после аденомэктомии, являются серьезным осложнением в послеоперационном периоде, так как недостаточно хорошо подвергаются воздействию антибактериальных препаратов в связи со сниженными иммунореактивными способностями больного. Профилактику послеоперационных эпидидимитов после аденомэктомии связывают с вазэктомией или вазорезекцией. Отношение к результатам этой профилактической операции разное. G. Anger, К. Bednarek (1976) после вазорезекции наблюдали острый неспецифический эпидидимит у 4 из 174 больных (2,3%), без вазорезекции - у 7 из 238 больных (2,9%). Другие авторы отмечают высокую профилактическую активность вазэктомии при инфекции в почках и мочевых путях. G. Ducassou и соавт. (1980), изучив данные литературы о 10844 аденомэктомиях и эндоскопических операциях, установили, что после вазэктомии перед аденомэктомией количество послеоперационных эпидидимитов уменьшилось с 16 до 1,6%.
По данным нашего сотрудника С. Н. Калининой (1988), охватывающим 1678 больных аденомой предстательной железы, которым произведена двусторонняя вазорезекция, или вазотомия, эпидидимит развился в 28 наблюдениях, что составляет 1,7%. Анализируя неудачные результаты вазорезекции, мы установили, что они нередко развиваются у тех больных, у которых во время этой профилактической операции обнаруживался несколько утолщенный, инфильтрированный семявыносящий проток. У нескольких больных признаки воспаления были подтверждены гистологически. Совершенно не целесообразно производство вазолигатуры - перевязывание семявыносящего протока прокалыванием кожи мошонки. Эта операция не предотвращает развития эпидидимита почти у 30% больных.
В мероприятия по профилактике орхитов как осложнений эпидемического паротита у детей должна входить противовоспалительная антивирусная терапия (эритромицин, тетрациклин, бисептол, бактрим, сульфаниламиды).
Лечение при хронических эпидидимитах и орхитах. При инфекционных неспецифических эпидидимитах следует стремиться к проведению этиотропного лечения в зависимости от бактериальной флоры, выделенной из мочи, уретры, предстательной железы, семенных пузырьков. Среди назначаемых антибиотиков должны преобладать имеющие широкий спектр действия, а также тетрациклины, эритромицин. У больных, возбудителем заболевания у которых оказались микоплазмы, эффективны эти же антибиотики. Особенно активен по отношению к микоплазмам и хламидиям триметоприм, который входит в состав бактрима (бисептола, сульфотона). В хронической фазе заболевания шире применяются нитрофураны, налидиксиновая кислота, невиграмон, 5-НОК или нитроксолин. Антибактериальная терапия должна сочетаться с иммунологическими методами. По такой же методике, как и при простатитах, мы проводим неспецифическое иммунологическое лечение пирогеналом, γ-глобулином, метилурацилом, пентоксилом и другими средствами. Б. Г. Кириаку (1985) применял при этом левамизол и индометацин. Обязательными условиями являются ношение суспензория, половой покой и щадящая диета во время лечения. Хирургическое лечение показано при частых рецидивах, неэффективности консервативной терапии. Показания к эпидидимэктомии и особенно к орхиэктомии при упорном хроническом течении возрастают параллельно возрасту больных. При подозрении на опухоль придатка яичка (заболевание чрезвычайно редкое) показания к эпидидимэктомии и гистологическому исследованию абсолютные, так как реальных методов предоперационной дифференциальной диагностики с этим заболеванием не существует. Опухоль яичка дифференцируется на основании наличия в анамнезе безвоспалительного течения заболевания, плотной консистенции яичка, данных экскреторной урографии и тазовой лимфографии, эхографии. Решающей в диагностике нередко оказывается операционная срочная биопсия. Больные хроническими эпидидимитами нуждаются в диспансерном наблюдении в течение 6-8 мес. При малейшем подозрении на специфический воспалительный процесс, особенно туберкулезный, целесообразно повторить микроскопические и бактериологические исследования.
Специфические эпидидимиты
Гонорейные эпидидимиты. Эти эпидидимиты исключительно редко бывают первичным проявлением гонореи. Обычно они являются осложнением специфического уретрита. Заболевание возникает вследствие несвоевременного и недостаточно эффективного лечения гонореи, особенно если больной при наличии гонококкового уретрита продолжает вести половую жизнь или занимается мастурбацией, при тяжелом физическом труде, интеркуррентных заболеваниях, у ослабленных больных. Значительную роль в развитии гонорейных эпидидимитов играет несвоевременное и грубое местное лечение гонорейных уретритов в активной фазе, при подостром течении. Это свидетельствует в пользу каналикулярного распространения гонококковой инфекции. Гонококки проникают каналикулярно ретроградно в vas deferens, чему может способствовать антиперистальтика его. Развивается деферентит, а несколько позже - и воспаление оболочек семенного канатика (фуникулит). Клинически это проявляется болью в паховой области, болезненностью и отеком семенного канатика. В течение 1-3 дней воспалительный процесс переходит на придаток яичка. Не исключается и гематогенный путь проникновения гонококков в придаток яичка. При этом появляются воспалительные инфильтраты в головке придатка яичка. Деферентит и фуникулит могут появиться позже. Морфологическая картина изменений в придатке яичка напоминает изменения при неспецифических эпидидимитах.
Течение острого гонорейного эпидидимита не отличается от течения неспецифического эпидидимита. Оно характеризуется бурными проявлениями: острой болью в яичке, высокой температурой тела, общими признаками интоксикации. Отмечаются отек и ассиметрия мошонки, иногда припаянность кожи, увеличение придатка яичка, охватывающего, как обруч, его сверху, с задней поверхности. Поверхность его может быть бугристой, иногда имеет место вторичная водянка яичка. Семявыносящий проток утолщен. Пальпация его и придатка яичка болезненна.
При диагностике учитывается, что для специфического гонорейного эпидидимита характерно наличие уретрита, возникшего спустя 3-10 дней после полового сношения. Если эпидидимит развился спустя несколько недель после острого гонорейного уретрита, то классических признаков его (гнойные выделения из мочеиспускательного канала, гиперемия его наружного отверстия) может не быть, а анамнез порой оказывается недостоверным. Тогда выделения могут быть очень скудными, в виде "утренней капли". Иногда определяются небольшая инфильтрация стенки мочеиспускательного канала и шероховатость за счет вовлечения в воспалительный процесс парауретральных желез. Двусторонний эпидидимит в сочетании с уретритом свидетельствует в пользу гонококковой этиологии.
При диагностике гонорейного уретрита основная роль принадлежит лабораторным методам. В острой и подострой стадиях выделения из мочеиспускательного канала исследуют на гонококки после окраски мазков по Грамму и метиленовым синим. При торпидной форме свежей гонореи при отсутствии выделений мазок берут из ладьевидной ямки, исследуют секрет предстательной железы и эякулят. Бактериологический метод имеет преимущества перед прямой микроскопией.
Для посева материал берут бактериологической петлей на специальные элективные питательные среды. При подозрении на хроническую гонорею проводят реакции Борде - Жангу, определения гонококкового антигена, внутрикожную пробу с гонококковой вакциной.
Терапия гонорейного эпидидимита аналогична лечению неспецифических эпидидимитов, но должна проводиться в дерматовенерологическом диспансере, так как сопровождается противоэпидемическими мероприятиями.
Трихомонадные эпидидимиты являются осложнением и проявлением трихомоноза. Этиологическим фактором следует считать не только трихомонады, но и патогенную и сапрофитную микробную флору. Патогенетическими условиями его возникновения являются позднее и неэффективное специфическое противотрихомонозное лечение, бег, длительная ходьба, половые эксцессы, травма мочеиспускательного канала, особенно при отсутствии специфической терапии.
Патогистологические изменения в придатке яичка при трихомонадном эпидидимите отличаются от таковых при неспецифическом эпидидимите наличием инфильтратов из лимфоцитов и плазматических клеток.
Клиническое течение чаще бывает подострым или первично-хроническим. Симптоматика и объективные признаки - обычные для эпидидимита другой этиологии. Для установления диагноза трихомонадного эпидидимита при наличии уретрита достаточно лабораторного выявления Trichomonas vaginalis в моче.
Лечение трихомонадного эпидидимита - обычное для всех воспалительных заболеваний придатков яичка, но в сочетании со специфической терапией трихомоноза (см. "Лечение неспецифических уретритов").
Туберкулезные орхиэпидидимиты. Заболевание может возникнуть в любом возрасте, но преимущественно страдают мужчины в период наибольшей половой активности, т. е. в возрасте 20-40 лет.
Этиология и патогенез. При туберкулезе придатка яичка этиологическим фактором являются микобактерии туберкулеза человеческого типа. Заболевание это является местным проявлением общей туберкулезной инфекции и поэтому имеет общие этиологические факторы с другими проявлениями туберкулеза. Поражение придатка яичка при туберкулезе является вторичным по отношению к плевропульмональным его проявлениям. Сочетание туберкулеза легких и половых органов наблюдается в 60% случаев. В остальных наблюдениях наступала локализация очага в легком и в конце стадии бактериемии возникало инфицирование почки, придатка яичка или предстательной железы. Этот очаг может быть длительно латентным, пока в организме не возникнут общие и местные условия для его активации (интеркуррентное заболевание, плохие жилищные условия, климатические условия, перегрузки в работе и учебе, особенно если это происходит одновременно, и т. д.). Что касается местных условий, то к ним относятся хронические воспалительные заболевания мочеполовых органов, уролитиаз и др. По срокам активации дремлющей туберкулезной инфекции для молодых людей это - период активного роста спустя несколько лет после полового созревания, для среднего возраста имеют большое значение интеркуррентные заболевания и патологические процессы в мочеполовых органах. Не вполне ясно какой из органов мочеполовой системы поражается в первую очередь. В отношении частого поражения почки сомнений мало. Тогда легко объясним другой путь распространения инфекции в половые органы - каналикулярный. Микобактерии при туберкулезе почки попадают из мочевого пузыря с мочой в заднюю часть уретры. Оттуда они проникают по выводящим протокам в предстательную железу и по семявыбрасывающим протокам - в семенные пузырьки, а затем по семявыносящим протокам - в придатки яичек.
Это подтверждают, во-первых, наличие комбинированных поражений почки и придатка яичка в 40-70% случаев, во-вторых, локализация туберкулезных узлов в хвосте придатка; поражения семявыносящего протока также подтверждают эту точку зрения. По отношению к предстательной железе и семенным пузырькам первичный или вторичный характер поражения придатка яичка установить невозможно. При двустороннем эпидидимите, который наблюдается, по нашим данным, в 12% случаев, заражение придатка возможно только через поражение предстательной железы и семенных пузырьков. Микобактерии туберкулеза могут попасть в придаток яичка из почки, плевропульмонального очага, из костно-суставных очагов, а также и по лимфатическим путям, однако ведущим путем распространения инфекции следует считать гематогенный.
Патологическая анатомия. Преимущественно поражаются хвост придатка и семявыносящий проток. Реже инфильтраты располагаются в головке и теле придатка, и процесс захватывает яичко. Придаток бугрист, а семявыносящий проток имеет характерный четкообразный вид. Основными элементами инфильтрата являются туберкулезные бугорки, чередующиеся с участками казеозного распада, некоторые из которых представляют каверны, заполненные гноем. Гистологически бугорки состоят из типичных эпителиоидных и гигантских клеток. В участках некроза бугорков имеются лейкоцитарная инфильтрация и отек тканей. Зоны некроза окружены специфической грануляционной тканью. Местами имеется неспецифическое воспаление. При переходе процесса на яичко в нем возникают туберкулезные бугорки, кое-где подвергающиеся некрозам. Специфические туберкулезные грануляции чередуются с неспецифической грануляционной тканью. Каверны встречаются редко. На оболочках яичек могут быть высыпания туберкулезных бугорков.
Симптоматика и клинические формы туберкулезного орхиэпидидимита. Различают 2 клинические формы заболевания: хроническую и острую. Хроническая является классической формой туберкулеза придатка яичка. Течение ее чаще бессимптомное. Больной может случайно обнаружить увеличение придатка или обратить на это внимание при незначительных болевых ощущениях. Узлы или инфильтрат обычно располагаются в хвосте придатка, семявыносящий проток изменен. Это указывает на каналикулярный путь поражения почки. В связи с этим симптомы почечного туберкулеза могут быть ведущими. Течение заболевания может быть длительным и привести при образовании каверн в придатке, к свищам на мошонке. Острая форма наблюдается в 10-20% случаев. Чаще она встречается у молодых людей.
Заболевание начинается бурно. Возникают острые боли в яичке, поднимается температура тела. Придаток яичка резко болезненный, охватывает яичко и образует с ним единый конгломерат. Часто имеется выпот в оболочках яичка, обычно сочувственный. Заболевание почти не отличается от неспецифического острого эпидидимита. Только через 1 - 1 ½ нед, когда стихают острые явления периорхита, удается выявить бугристость придатка и четкообразность семявыносящего протока. В последующем течение принимает затяжной характер.
Патогенез острой формы можно объяснить гематогенным путем проникновения инфекции, тем более, что поражается головка или весь придаток. Двусторонний туберкулезный эпидидимит обычно наблюдается у больных с хронической формой, что свидетельствует и о туберкулезном поражении предстательной железы.
У детей течение туберкулезного орхиэпидидимита имеет свои особенности, что позволяет выделять его особую клиническую форму. Заболевание начинается преимущественно остро, связано с гематогенным распространением инфекции и протекает с преимущественным поражением яичка. Однако придаток обязательно вовлекается в туберкулезный процесс, и яичко с придатком образует единый воспалительный конгломерат. Особенностями туберкулезного орхиэпидидимита у детей является то, что предстательная железа и семенные пузырьки не поражаются, так как эти органы у ребенка еще недоразвиты. Редко наблюдается и сочетание с почечным туберкулезом. Очаг в яичке и придатке может быть первичным при бактериемии. Течение обычно бурное, часто приводящее к образованию гнойных свищей на мошонке, которые быстро закрываются. Исходы чаще благоприятные для жизни ребенка, но яичко в последующем атрофируется.
Диагностика. Если эпидидимит развивается у больного с легочным туберкулезом, то диагноз вызывает мало сомнений. Симптомы туберкулеза почки (боль в пояснице, дизурия, пиурия, гематурия, микобактерии туберкулеза в моче, снижение функции почки, полость в почечной паренхиме на внутривенных урограммах) в сочетании с клинической картиной эпидидимита указывают на его туберкулезную этиологию. Инструментальное исследование для исключения туберкулеза почки до проведения 3-4-недельного курса специфического антибактериального лечения и даже эпидидимэктомии противопоказано. Двустороннее поражение свидетельствует о туберкулезном эпидидимите. Однако его следует дифференцировать от острого гонорейного поражения придатка. Решающую роль играют эпидемиологический анамнез, неоднократные исследования выделений из уретры на гонококк Нейссера.
Прогноз заболевания зависит от общего течения болезни, от местных проявлений, своевременности и продолжительности лечения. Двусторонний процесс может привести к бесплодию. Непосредственно жизни туберкулезный эпидидимит не угрожает. Но если он осложняет туберкулез почки и является двусторонним, то прогноз может быть серьезным.
Лечение почти не отличается от терапии специфических поражений предстательной железы и семенных пузырьков, описанной выше. В начальной, инфильтративной, стадии заболевания оно может быть только консервативным. При кавернозной форме проводится комбинированное лечение, включающее и оперативные методы (эпидидимэктомию, резекцию яичка). Санаторно-курортное лечение, длительность пребывания на больничном листе аналогичны таковым у больных туберкулезом с поражением других органов и систем.
Гангрена мошонки (болезнь Фурнье)
Редкость заболевания, описанного в 1883 г. Фурнье, не должна снижать интерес к нему ввиду тяжести течения и возможности летальных исходов. Обычно такие больные концентрируются в тех лечебных учреждениях, которые берут на себя основной объем неотложной урологии.
Этиологическим фактором заболевания является анаэробная инфекция (Cl. perfringens, Cl. oedematiens, Сl. hystolyticum). Патогенетическими условиями ее возникновения считают травму, считая мелкие экскориации кожи, потертости, а также рожистое воспаление кожи мошонки, мокнущую экзему, тромбофлебит и тромбоз подкожных вен мошонки.
Начало заболевания молниеносное. Появляется отек мошонки, который быстро нарастает. Возникает красный оттенок кожи, переходящий в синюшный. Возникают пузыри с серозно-геморрагическим содержимым. В первые 12-14 ч на измененной коже мошонки появляется участок некроза, который в последующем увеличивается с каждым часом.
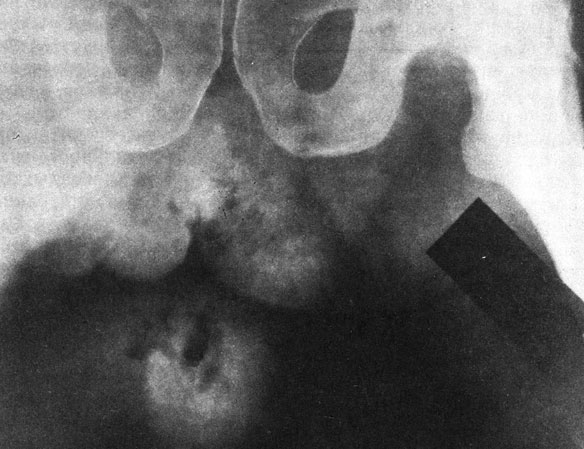
Рис. 33. Обзорная рентгенограмма таза и мошонки. Г ангрена Фурнье, виден газ в увеличенной мошонке
Общие симптомы обусловлены выраженной интоксикацией, бактериемией. Температура тела высокая - до 39°... 40 °С и выше. Потрясающие ознобы, головная боль, сердцебиения, иногда головокружения и рвоты. Появляются слабость, адинамия. Ко 2-му дню участок кожи мошонки с некрозом кожи достигает размеров 5X5 см и больше. Отек мошонки резко возрастает, спустя сутки при пальпации под кожей определяется крепитация - признак газовой гангрены. Яички пропальпировать не удается, хотя они не вовлекаются в воспалительно-некротический процесс. Отек распространяется на половой член, внутреннюю поверхность бедер, промежность, надлобковую область. Участок некроза начинает отграничиваться к 7-8-му дню, после чего наступает выраженный нагноительный процесс с отторжением омертвевших тканей, что сопровождается зловонным запахом. В рану пролабируют яички. Появление грануляций сопровождается улучшением общего состояния больного, уменьшением интоксикации. Улучшается состав крови.
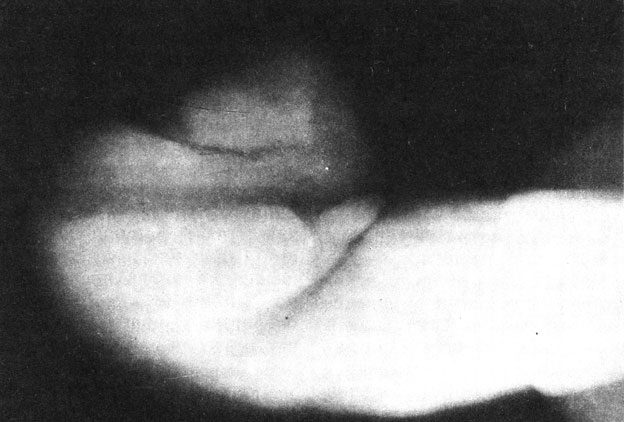
Рис. 34. Обзорная рентгенограмма полового члена. Гангрена Фурнье, отек полового члена, газ в клетчатку органа не проникает
Распознавание гангрены Фурнье не встречает затруднений благодаря яркой клинической картине. Дифференцировать заболевание следует от флегмон мошонки, гангрены полового члена, тяжелых проявлений эпидидимита, мокнущей экземы, рожистого воспаления.
По анализам крови выявляются лейкоцитоз, сдвиг в лейкоцитарной формуле. Бактериологические исследования позволяют выявить возбудителя и появившуюся сопутствующую гноеродную флору. Рентгенологически на обзорных снимках мошонки и полового члена отчетливо выявляются газ, скопления гноя в несколько поздние сроки от начала заболевания (рис. 33, 34).
Лечебные мероприятия начинаются с эпидемиологических действий. Больной должен быть срочно изолирован. Плановая хирургическая деятельность в клинике временно прекращается.
С 1985 г. мы применяем активную хирургическую тактику. Внутривенно капельно вводится на изотоническом растворе натрия хлорида поливалентная противогангренозная сыворотка - 15000 ME (сыворотка антиперфрингенс, антиэдематиенс, антисептикум - по 5000 ME). Часто создаются депо сыворотки путем внутримышечного введения. Начинаются антибактериальная и дезинтоксикационная терапия. При наличии даже небольшого участка некроза (до 3-4 см в диаметре) больной берется в специально выделенную гнойную операционную или перевязочную. Под кратковременным (лучше внутривенным) наркозом участок некроза кожи и подкожной клетчатки иссекается в пределах здоровой ткани до 1 см. Рана обрабатывается 3% раствором перекиси водорода или 0,1% раствором калия перманганата, после чего накладываются масляно-бальзамические повязки или повязки с облепиховым маслом. Спустя 5-6 ч рана контролируется снятием повязки. При продолжающемся некрозе вновь производится некрэктомия. Спустя 10-12 ч вновь контролируется повязка, и при необходимости некрэктомия повторяется, и так 3-4 раза, а спустя неделю - иссечение краев раны. Такая тактика позволяет свести интоксикацию до минимума, а летальность снизить до нуля. Из 5 больных, леченных таким образом в 1986-1988 гг., ни один не погиб.
Антибактериальная терапия должна включать антибиотики широкого спектра действия (синтетические пенициллины, аминогликозиды и др.). В дезинтоксикационную терапию входит внутривенное введение 5% раствора глюкозы, изотонического раствора натрия хлорида, низкомолекулярных декстранов (реополиглюкин, гемодез). Назначаются жаропонижающие средства, протеолитические ферменты (террилитин, химопсин, трипсин, коллализин), средства, повышающие иммунореактивность (поли- и γ-глобулин, стафилококковый γ-глобулин, анатоксин).
Общепринятая хирургическая тактика заключается в проведении линейных разрезов мошонки с дренированием резиновыми трубками, в обработке перекисью водорода и калия перманганатом. Применяемая нами активная хирургическая тактика не освобождает, однако, от пластических операций по закрытию гранулирующих поверхностей мошонки и полового члена. Это пересадки поверхностных слоев кожи по Тиршу и сложные пластические операции с использованием филатовского стебля.
Воспалительные заболевания полового члена
Баланит и постит - воспаление крайней плоти поверхности головки полового члена изолированно встречаются редко. Обычно и крайняя плоть, и головка полового члена поражаются одновременно, и тогда говорят о баланопостите. Заболевание развивается в связи с нечистоплотным содержанием препуциального мешка и разложением в нем сальной смазки, что чаще имеет место у здоровых людей, которые не живут половой жизнью и не мастурбируют. Предрасположением к поститу и баланиту является врожденное или приобретенное сужение крайней плоти (фимоз). Кроме того, заболевание возникает у стариков и при сахарном диабете. Асептическое воспаление в связи с присоединением патогенных бактерий становится инфекционным.
Крайняя плоть при баланите отечна и гиперемированна. На ее внутреннем листке и головке полового члена появляются эрозии и гнойные выделения. Больного беспокоят зуд, боли при попытке к половому сношению. Появляются эрекции и повышенное половое возбуждение. Крайняя плоть может быть и инфильтрированной. Тогда головка не обнажается, так как образуется воспалительный фимоз.
Заболевание может осложниться лимфангитом, что проявляется возникновением на тыльной поверхности полового члена красных полос. При прогрессировании процесса гиперемия становится сплошной, отек органа нарастает. Появляется паховый лимфаденит, прощупываются увеличенные лимфоузлы. Наиболее тяжелым осложнением является гангрена полового члена, что проявляется темно-багровой окраской и начинающимся некрозом. Это сопровождается выраженной интоксикацией, лихорадкой и может привести к уросепсису. Такое тяжелое состояние при баланопостите все же наблюдается редко. Чаще воспалительные явления крайней плоти и головки умеренные.
Дифференцировать надо от сифилиса (реакция Вассермана и др.), рожистого воспаления.
Лечение заключается в промывании крайней плоти и теплых ванночках (при температуре +40...+41 °С) головки полового члена слабыми растворами калия перманганата, фурацилина 1:5000 и др. При открытой головке можно пользоваться свинцовой примочкой. Если баланопостит развивается у больного фимозом или при отсутствии его, но с упорным рецидивирующим течением, то возникают показания к оперативному лечению - круговому иссечению крайней плоти. Иногда при этом приходится оперировать на рубцово-измененных тканях. В острой стадии следует ограничиваться продольным рассечением крайней плоти. При осложненном течении назначают антибиотики широкого спектра действия в больших дозах, сульфаниламиды и другие химиопрепараты.
Каверниты (воспаление кавернозных тел полового члена) являются следствием травматических и воспалительных повреждений уретры. Кавернит может возникнуть и при распространении инфекции по лимфатическим сосудам из соседних органов, а также в результате метастазирования ее из отдаленных очагов.
Заболевание проявляется болью в половом члене, отечностью его. Возникает инфильтрат в кавернозных телах. Чаще поражается кавернозное тело мочеиспускательного канала. Появляется отечность полового члена. Повышается температура тела. Боль в половом члене сопровождается эрекцией. Иногда из-за увеличения кавернозных тел больной не может помочиться.
Если лечение начато несвоевременно, инфильтрат абсцедирует. Гнойники прорывают в просвет уретры. Вместе с гноем отторгаются некротизированные соединительнотканные перегородки пещеристых тел. С этого момента прогноз становится весьма неблагоприятным в отношении функции полового члена. Возможно и хроническое течение как следствие острого процесса или в результате хронического уретрита и его неправильного местного лечения. Процесс иногда ограничивается промежностной частью. Инфильтративные изменения в кавернозных телах бывают также диффузными. Общих явлений обычно не отмечается.
Дифференцировать приходится от сифилитического поражения кавернозных тел.
Лечение противовоспалительное: антибактериальное (антибиотики, сульфаниламиды), тепловое и физиотерапевтическое. При неэффективности консервативной терапии острых кавернитов возникает необходимость в продольных разрезах. Назначают рассасывающие средства (пирогенал, алоэ, стекловидное тело, препараты йода). В последующем у больных, леченных оперативным путем, может развиться эректильная импотенция, что требует коррекции (применение эректора, оперативное шинирование).
Парафимоз (ущемление головки полового члена крайней плотью) не имеет прямого отношения к воспалительным заболеваниям. Однако местные нарушения кровообращения, возникающие при этом, приводят к значительному отеку и головки, и крайней плоти, что, в свою очередь, ведет к инфицированию и вторичному баланопоститу. Парафимоз возникает у больного с врожденным и приобретенным воспалительно-рубцовым сужением крайней плоти - фимозом. Ущемление головки наступает во время полового акта или мастурбации.
Симптоматика. Крайняя плоть и головка полового члена отечные, гиперемированные. Отек со временем увеличивается, распространяется на весь орган и мошонку. Появляется гнойный налет на крайней плоти и головке. Если больной длительно не обращается к врачу, то головка может некротизироваться.
Лечение - хирургическое. Оно заключается прежде всего во вправлении головки. Под кратковременным общим обезболиванием или премидикацией головку последовательно вправляют в ущемляющее кольцо крайней плоти. Если это не удается, то под местной инфильтрационной анестезией 0,5% раствором новокаина продольно рассекают крайнюю плоть по дорсальной поверхности ее. Накладываются редкие кетгутовые швы с захватыванием кожной поверхности крайней плоти и внутренней слизистой оболочки ее. Наложение швов приводит к длительному отеку крайней плоти после операции, но в последующем в оперативном лечении по поводу фимоза больной не нуждается.
Тромбофлебит вен полового члена. Этиологическими факторами являются конгестивная болезнь таза и инфекция. Врожденное расширение подкожных вен полового члена следует считать патогенетической предрасположенностью к этому заболеванию. При отсутствии варикозной болезни тромбофлебит этой локализации развивается исключительно редко. Как правило, это осложнение гонореи, что следует учитывать при ее распознавании.
Объективными признаками являются отек полового члена и появление на его тыльной поверхности весьма объемного плотного тяжа, кожа под которым гиперемирована. Отечность распространяется на крайнюю плоть, а иногда и на мошонку. Половой член в состоянии полуэрекции при мягкой головке.
Заболевание протекает в основном благоприятно. Через несколько недель отек уменьшается, инфильтрат по ходу тыльной вены полового члена рассасывается. Однако вследствие рубцовых изменений в ней отечность полового члена может остаться навсегда. Поэтому подход к лечению должен быть таким же, как и при всех тромбоэмболитических осложнениях. Больным необходимо проводить антикоагулянтную или гирудотерапию.
Гангрена полового члена может быть спонтанной, или идиопатической, а также осложнением баланопостита, лимфангита, тромбофлебита, парафимоза, т. е. симптоматической.
Этиология спонтанной гангрены, напоминающей гангрену мошонки Фурнье, неизвестна. Бактериальная флора, высеваемая из раневой поверхности, бывает неоднородной. Возможно, при этом у больного молниеносно проходят стадии баланопостита, лимфангита, флебита.
Заболевание возникает внезапно, порой у молодых здоровых мужчин. Появляются боль, гиперемия, отек и инфильтрация кожи крайней плоти, головки полового члена. Особенностью клинического течения являются выраженная интоксикация, высокая температура тела. Отмечаются слабость, ознобы, рвота. Вскоре, иногда в течение суток, на коже полового члена появляются темные участки.
Лечение начинается со срочной госпитализации. Назначают антибиотики широкого спектра действия в высоких дозах, капельные вливания жидкостей, натрия гидрокарбоната, десенсибилизирующих средств. Хирургическая тактика должна быть активной. Некротические участки кожи своевременно иссекают. Если отек крайней плоти вызывает парафимоз, то ее надо рассечь. При выздоровлении могут остаться гранулирующие; открытые поверхности полового члена.
В дальнейшем таким больным производят пластические операции по пересадке кожи.
|
ПОИСК:
|
© Анна Козлова подборка материалов; Алексей Злыгостев оформление, разработка ПО 2001–2019
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'