1. КУЛЬТИ СТОПЫ
Операция Гараижо. Операция Гаранжо заключается в вылущении всех пальцев. Показания к ее применению относительно редки. Иногда показанием к операции Гаранжо является отморожение концевых фаланг пальцев, их некроз и незаживающие вследствие этого язвы. Основным условием успеха при операции Гаранжо является целость межпальцевых промежутков, так как подошвенный разрез кожи для этой операции должен располагаться в межпальцевой складке (рис. 14). Тыльный разрез (рис. 15) располагается над основаниями первых фаланг пальцев, после чего производится экзартикуляция последних (рис. 16). Оба лоскута соединяются швами, и на этом операция заканчивается (рис. 17). На рис. 18 представлена культя стопы после операции Гаранжо с правильно расположенным операционным рубцом и достаточной длины кожными лоскутами.
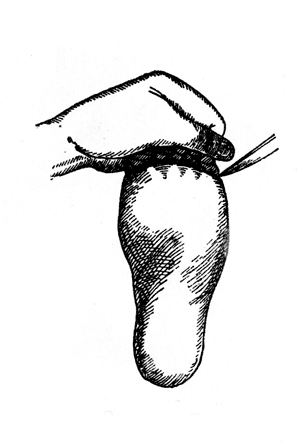
Рис. 14. Операция Гаранжо - расположение подошвенного разреза (Эсмарх).
При недостаточных размерах подошвенного лоскута или в случае негладкого заживления операционной раны последняя расходится и заживает вторичным натяжением: конец культи длительно гранулирует и по заживлении оказывается покрытым плотным широким рубцом, спаянным с костями.
В этих случаях наблюдаются попытки ускорить заживление путем пересадки по Тиршу (рис. 19) или по Девису.
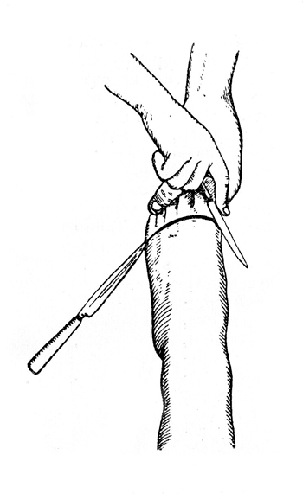
Рис. 15. Операция Гаранжо - татальный разрез (Эсмарх).
Рубцовая поверхность в этих случаях на значительном пространстве прочно приживает к костной культе. Нередки случаи, когда часть пересаженных по Девису кусочков эпидермиса не приживает, тогда в центре образуются незаживающие язвы (рис. 20).
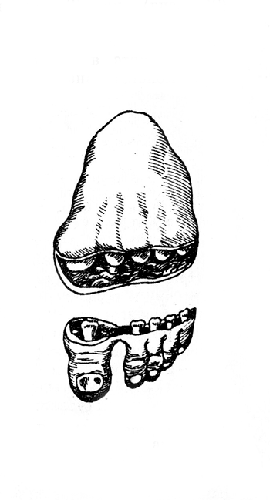
Рис. 16. Операция Гаранжо - вид ампутационной раны после вычленения (Фарабеф).
Эти попытки грешат против основных требований протезирования: обеспечить подвижной кожей конец любой культи.
Действительно, блестящие плотные рубцы, спаянные с костной культей, в течение многих лет не давали больным возможности носить ортопедическую обувь и в конце концов вынуждали их к реампутациям.
С точки зрения статико-динамических расстройств следует отметить, что весь опорный рычаг стопы сохраняется полностью и статические функции нарушаются в незначительной степени: не следует, однако, забывать некоторого уменьшения опорной площадки за счет утраты пальцев, участвующих в функции стояния. Что касается динамической функции, то после ампутации по Гаранжо она страдает: выпадает третья фаза шага, т. е. инерционное отталкивание пальцами при перенесении тела через головки плюсневых костей. Таким образом эластичность шага нарушается и отмечается некоторая неравномерность походки.
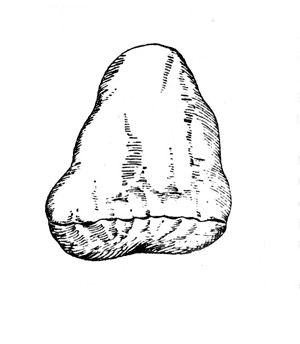
Рис. 17. Операция Гаранжио - культя закрыта после сшивания обоих лоскутов (Фарабеф).
Протезирование в этих случаях ограничивается простым ботинком, в подошвенной части которого располагается стальная пластинка, предупреждающая, с одной стороны, загибание носка кверху, а с другой — заменяющая собой при окончании шага сгибательную работу пальцев, обеспечивающих отталкивание в третьей фазе шага. В некоторых случаях носок подобного ботинка выполняется войлоком или ватой.
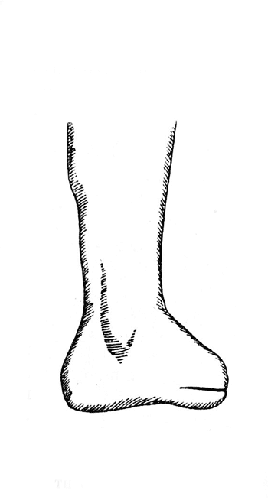
Рис. 18. Операция Гаранжо - вид культи сбоку (Эсмарх).
Операция Шарпа. Операция Шарпа заключается в ампутации плюсневых костей на их протяжении (рис. 21). Подошвенный лоскут очерчивается разрезом у головок плюсневых костей. Длина его должна быть достаточной, чтобы покрыть всю культю (рис. 22). Рубец следует располагать на тыле. Даже при гладком заживлении после ампутации по Шарпу, через известный период времени заострившиеся костные культи травмируют лоскут из глубины, прободают его, и образовываются свиши.
Статико-динамические расстройства после ампутации Шарпа выражены в значительной степени в смысле нарушения опорной функции.
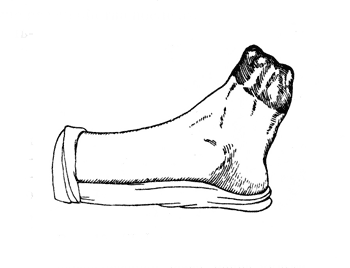
Рис. 19. Дефективная культя стопы после операции Гаранжо: рубцово перерожденная кожа конца культи после пересадки по Тиршу (собственные наблюдения).
После этой ампутации стопа теряет две передних точки опорной площади (головки плюсневых костей). Таким образом статическая функция резко нарушается. Кроме того, продольные своды, как опорный, так и рессорный, теряют свою переднюю треть, которая после этих ампутаций ничем не заменяется, а при наличии физиологического вальгуса стопы последний переходит за пределы нормы, и весь передний отдел культи Шарпа, как правило, находится в состоянии значительно выраженной пронации. Не только третья фаза шага (отталкивание от почвы), но и перенесение нагрузки тела через головки плюсневых костей выпадают. Протезирование культи Шарпа осуществляется специальной обувью. Металлические пластинки под подошву, обязательная выкладка свода (кожаная, войлочная или пробковая) и выполненный фильцем или войлоком носок.
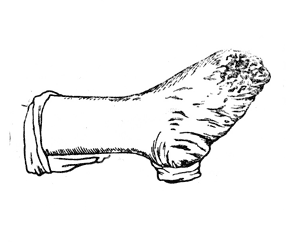
Рис. 20. Дефектная культя стопы после операции Гаранжо: незаживающая язва после пересадки по Девису (собственные наблюдения).
Указанная конструкция обеспечивает в известной мере: 1) супинированное положение переднего рычага, 2) косме-тичность носкового отдела ботинка и 3) некоторое отталкивание при окончании шага за счет пружинящей стальной подошвенной пластинки.
Операция Лисфранка. Операция Лисфранка заключается в вылущении стопы между костями плюсны и предплюсны (рис. 23).
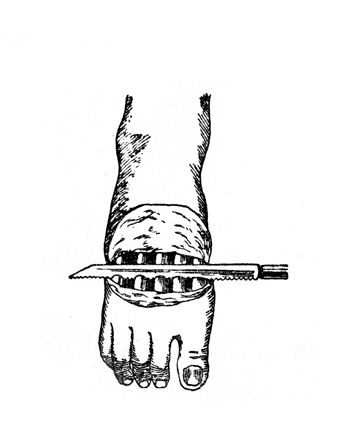
Рис. 21. Операция Шарпа: перепиливание пюсневых костей (Эсмарх).
При операции Лисфранка необходимо получить хорошее покрытие костной культи вполне здоровой кожей, для чего подошвенный лоскут выкраивается в пределах головок плюсневых костей или, в крайнем случае, тотчас же центральнее их (рис. 24, 25). Тыльный лоскут (рис. 26, 27) располагается над основанием плюсневых костей, и соединение обоих лоскутов без натяжения обеспечивает получение хорошей опорной культи.
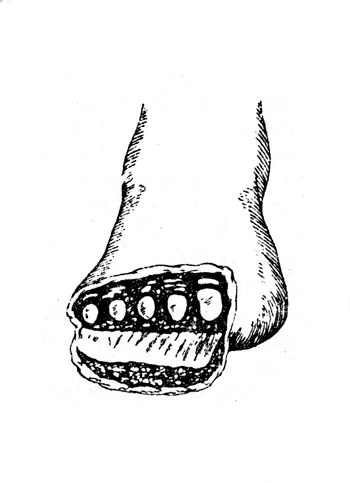
Рис. 22. Операция Шарпа: вид незашитой операционной раны по удалении ампутированного отдела стопы (Эсмарх).
Линия, отделяющая плюсневые кости от костей предплюсны, представляется изломанной в области сочленения между второй плюсневой костью и второй клиновидной. Вторая плюсневая кость несколько длиннее остальных и распространяется в проксимальном направлении, создавая этот излом.
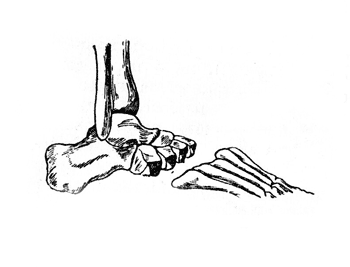
Рис. 23. Схема операции Лисфранка (Эсмарх).
Мощные тыльные и подошвенные связки укрепляют сустав, но не являются основным препятствием для вылущения в нем. Это препятствие создается мощной V-образной связкой, соединяющей первую клиновидную кость с основанием второй плюсневой: пока эта связка не будет перерезана сечением ножа, введенным в первый межплюсневой промежуток и направленным к пяточному отделу стопы, вторая плюсневая кость будет плотно фиксирована (рис. 28).
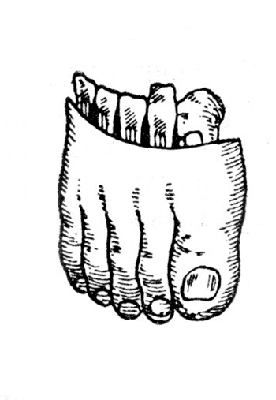
Рис. 24. Операция Лисфранка: вылущенная предплюсна с пальцами (Фарабеф).
Этот отдел называется ключом Лисфранка. Анатомические особенности ключа Лисфранка (связки и проксимальное положение второй плюсневой кости) требуют точной ориентировки для выполнения этапа операции в этом отделе. На рис. 29 изображена ампутационная рана после вылущения предплюсны и соотношения подошвенного и тыльного лоскутов. На рис. 30 представлена культя с зашитой операционной раной.
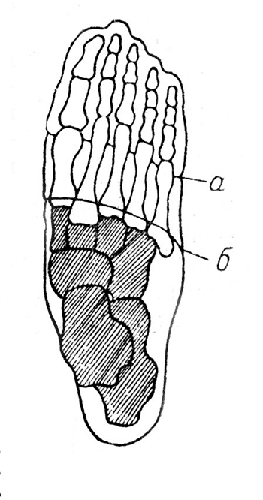
Рис. 25. Схема операции Лисфранка. а - подошвенный разрез; б - тыльный разрез (Эсмарх).
Статико - динамические расстройства после описываемой операции следующие: передний рычаг стопы укорачивается наполовину, свод стопы теряет свой передний участок. Опорная способность благодаря использованию подошвенной кожи получается относительно удовлетворительной и обеспечивает в известной мере нагрузку на оставшийся участок стопы.
Оставшаяся часть рессорного свода ввиду отсутствия опоры в еще большей степени, чем при операций Шарпа, стремится приблизиться к почве и принять резко выраженное положение пронации. Передний отдел культи Лисфранка, находясь в крайней степени пронации, теряет свои рессорные свойства, и пластичность походки резко нарушается. Укороченный рычаг (перенесение передней точки опоры с головок первой и пятой плюсневых костей на клиновидные и кубовидную) уменьшает статическую функцию.
При операции Лисфранка теряется прикрепление мышц, регулирующих равновесие стопы в смысле пронации и супинации, а именно — прикрепление m. peroneus longus, brevis et tertius.
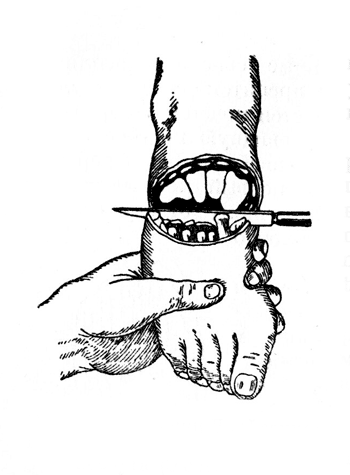
Рис. 26. Операция Лисфранка: выкраивание подошвенного лоскута (Эсмарх0).
В первое время после операции благодаря сохранившемуся прикреплению m. tibialis anticus стопа удерживается в положении варуса, но в дальнейшем под влиянием начавшейся нагрузки принимает резкое положение пронации.
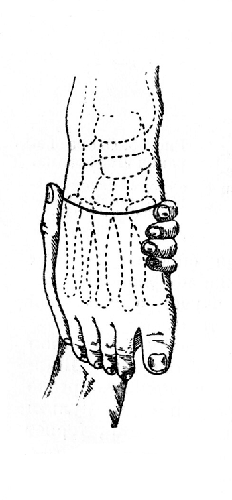
Рис. 27. Операция Лисфранка: тыльный разрез (Эсмарх).
При этой операции передний рычаг стопы делается равным заднему. Такое укорочение переднего рычага придает телу человека после двусторонней ампутации состояние неустойчивого равновесия.
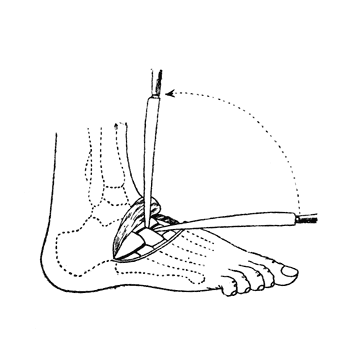
Рис. 28. Операция Лисфранка: вскрытие ключа Лисфранка (Эсмарх).
Протезирование культи Лисфранка в большинстве случаев вполне удается вкладным башмачком (рис. 31), который состоит из искусственного носка, сделанного из дерева, и козырька, захватывающего культю стопы по тылу и распространяющегося на нижний отдел голени. Этот козырек допускает частичные движения благодаря шарниру, но ограничивает тенденцию больного падать вперед, удлиняя своей искусственной частью передний рычаг стопы. На такой башмачок надевается любая нормальная обувь. Вся система искусственного башмачка, расположенная на сплошной стальной пластинке, обеспечивает некоторую пружинистость при отталкивании во время третьей фазы шага; снабженный таким протезом больной ходит вполне удовлетворительно, укорачивая привычный для него шаг.
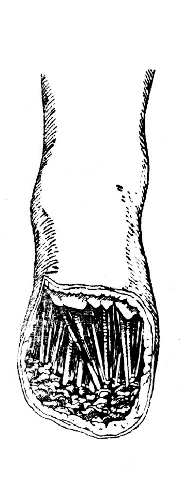
Рис. 29. Операция Лисфранка: форма и величина подошвенного лоскута. Кожа тыла стопы прикрывает края клиповидных костей (Фарабеф).
На металлической пластинке должна быть обязательно устроена хорошая выкладка оставшейся части свода, которая удерживает передний отдел культи в положении среднем между супинацией и пронацией.
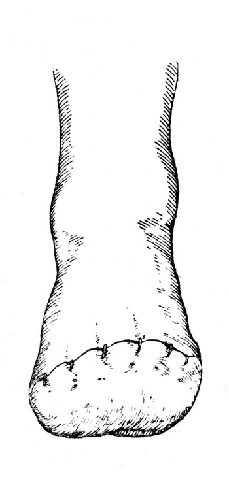
Рис. 30. Операция Лисфранка: культя стопы с зашитой операционной раной (Фарабеф).
Выкладкой свода называют утолщение, сделанное под ним из пробки или нескольких кусочков кожи, положенных один на другой и скрепленных вместе. Верхний контур выкладки выпуклый и соответствует форме свода, нижний — плоский и укрепляется на металлической стельке.
Можно вместо вкладного башмачка применять ортопедическую обувь с выполненным носком, выкладкой свода и металлической пластинкой (рис. 32). Модель Тrewes нецелесообразна из-за удлинения конечности за счет пробки под культей стопы (рис. 33).
Операция Хея (Неу). Операция Хея (рис. 34) отличается от операции Лисфранка следующим. Выдающаяся часть первой клиновидной кости ампутируется на одном уровне с сочленовной поверхностью между второй клиновидной и второй плюсневой костью. Этим приемом значительно облегчается доступ к ключу Лисфранка. В остальном вычленение производится типично по Лисфранку. Это техническое облегчение, предлагаемое Xеем, несколько укорачивает внутренний отдел культи и может ослабить сухожилие m. tibialis anticus. Таким образом единственный антагонист группы икроножных мышц ослабляется, что в редких случаях переводит стопу в эквинусное положение.
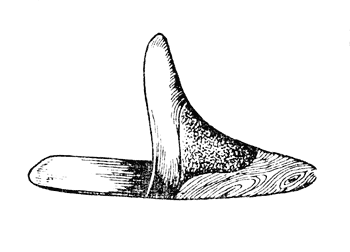
Рис. 31. Вкладной башмачек на культю стопы после операции Лисфранка (Пиль).
Следующим вариантом операции Лисфранка является удаление вместе с плюсневыми костями также клиновидных и кубовидной (операция Лабори — рис. 35).
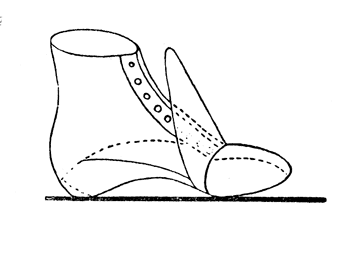
Рис. 32. Ортопедический ботинок по Бему для культи стопы после операции Лисфранка.
Операция Бона-Егер. Эта операция заключается в вычленении всех клиновидных костей и в перепиливаниикубовидной кости а уровне переднего края ладьевидной кости (рис. 36).
Операция Жобера (Jobert) состоит в вычленении клиновидных костей и оставлении кубовидной на месте.
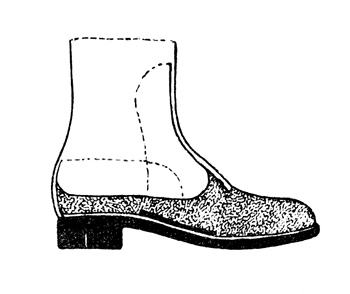
Рис. 33. Ортопедическая обувь на культю стопы после операции Лисфранка (Тривес).
Описанные варианты операции Лисфранка сопровождаются укорочением переднего рычага стопы в большей или меньшей степени, прогрессирующим ухудшением опороспособности и образованием значительной наклонности к установке культи в эквпнусное положение вследствие утраты сильного антагониста икроножной мускулатуры — m. tibialis anticus.
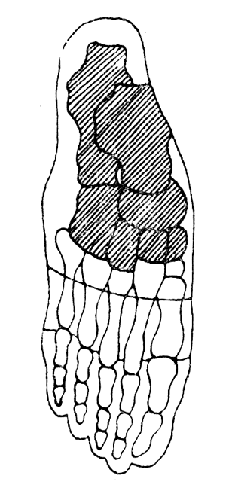
Рис. 34. Схема операции Хея.
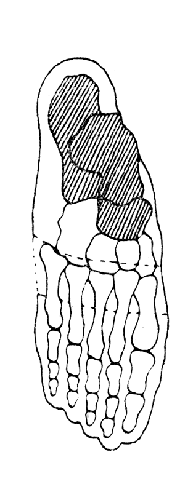
Рис. 35. Схема операции Лабори.
Протезирование этих укороченных стоп в ряде случаев вполне обеспечивается описанными выше вкладными башмачками или ортопедической обувью (рис. 37), требующими только тщательной пригонки и металлического козырька, доходящего по тылу культи до границы нижней и средней третей голени. Ходьба делается все менее и менее эластичной; больной с такими экзартикуляциями стопы укорачивает при ходьбе своей шаг, и эластическое отталкивание при третьей фазе делается менее эффективным.
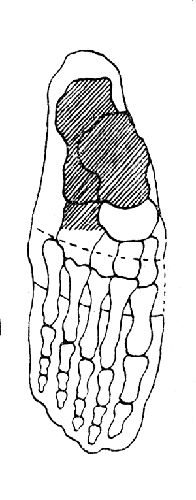
Рис. 36. Схема операции Бона - Егер.
Операция Шопара. При операции Шопара экзартикуляция стопы производится в шопаровском сочленении и от всей стопы остаются в культе только пяточная и таранная кости (рис. 38). Высота от площади нагрузки до линии голеностопного сустава значительна, и поэтому подошвенный лоскут должен быть выкроен достаточной длины и достигать головок плюсневых костей. При этом следует учитывать и толщину подошвенного слоя вэтой области. В противном случае подошвенного лоскута не хватит на покрытие культи.
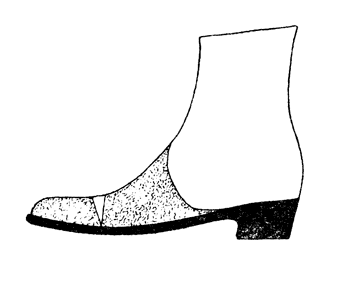
Рис. 37. Ортопедический ботинок с пробковой выкладкой и пальцевым сгибом для культи после операции Хея, Лабори, Жобера, Шопара (Тривес).
Передний рычаг стопы при этой операции совершенно утрачивается. От всего рессорного свода остается только задний небольшой участок. Прикрепление антагонистов икроножной мускулатуры совершенно утрачивается, и создается полная возможность установки остатка стопы в экви-нусное положение (рис. 39).
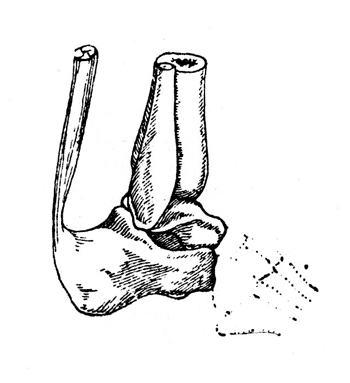
Рис. 38. Схема нагрузки на пяточный бугор здоровой стопы: оставляемое в культе Шопара заштриховано, удаляемое изображено пунктиром (Фарабеф).
Некоторые авторы рекомендуют для устранения этого эквинуса шопаровской культи производить перерезку ахиллова сухожилия. Иные считают необходимым анкилозировать над- и подтаранные суставы, т. е. произвести их артродезы. Но эти предложения не предотвращают тех статико-динамических расстройств, которые всегда наблюдаются после экзартикуляции стопы по Шопару.
Эти расстройства заключаются в следующем: передний отросток пяточной кости в норме находится под углом около 40° к плоскости опоры (рис. 38). Уничтожение переднего отдела стопы, а вместе с ним и свода, оставляет дистальную часть этого отростка на весу.
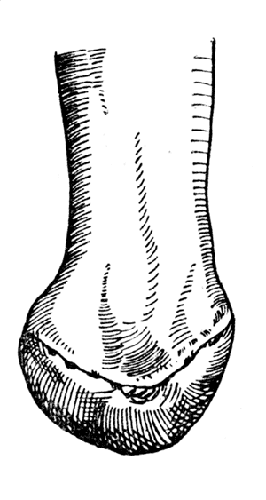
Рис. 39. Сгибательная контрактура культи после операции по Шопару (Фарабеф).
Как только на культю Шопара начинает влиять вес ьсего тела в период опоры на ампутированную конечность, передний отросток пяточной кости немедленно стремится опуститься под влиянием этой тяжести, ибо он не имеет никакой поддержки и вращается вокруг своей фронтальной оси. Таранная кость, ничем больше не укрепленная спереди (из-за отсутствия переднего рычага стопы) и расположенная на наклонившейся суставной поверхности пяточной кости, выскальзывает из вилки голеностопного сустава, головка обращается к плоскости нагрузки и располагается впереди переднего отростка пяточной кости. Головка таранной кости начинает принимать на себя опору, а пяточный бугор, подтягиваемый тракцией икроножных мышц, смещается кзади и кверху, уклоняясь совершенно от свойственной ему физиологической опоры (рис. 39 и 40).
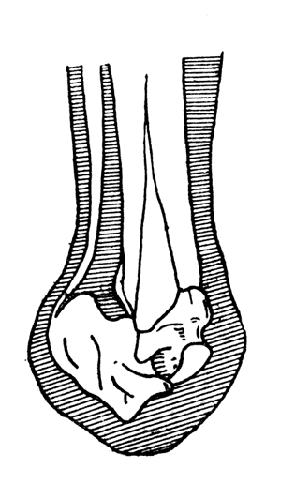
Рис. 40. Расстройство статики дефектной культи после операции по Шопару (Фарабеф).
К этим статико-динамическим расстройствам следует еще добавить и чисто хирургические осложнения, которые главным образом заключаются: либо в расхождении швов из-за недостаточности подошвенного лоскута и заживления операционной раны с нагноением (рис. 41), либо в возникновении язв под влиянием травматизации кожных покровов во время нагрузки.
Описываемые статико-динамические и хирургические расстройства настолько велики, что нередко совершенно уничтожают опороспособность сохраненного участка стопы и вынуждают снабжать больных довольно громоздкими аппаратами с нагрузкой на вышележащие отделы конечности и таз (рис. 42).
Эти аппараты и протезы совершенно замыкают сохранившийся голеностопный сустав, и функция его при ходьбе не используется.
Изложенное показывает, что производство экзартикуляции стопы по Шопару следует признать нецелесообразным. От этой операции надо совершенно отказаться, так как функциональное восстановление статико-динамических свойств нормальной конечности в этих случаях не удается.
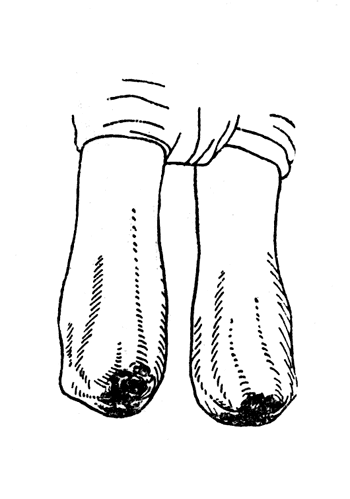
Рис. 41. Дефектные культи после операции по Шопару: установка в положении "конских стоп", незаживающие трофические язвы, отсутствие опорности культей (собственные наблюдения).
Операции Жобера, Лабори, Бона — Егер, Шопара дают малопригодные к протезированию культи в силу описанных выше статико - динамических расстройств.
Производить их в качестве реконструктивных операций культей стопы не следует. Тем не менее, при отсечении части стопы (ампутации по первичным показаниям — по поводу некрозов переднего отдела стопы после отморожений, после механического раздавливания переднего отдела стопы, после отрывов его осколками снарядов или после минных ранений и т. п.) эти операции допустимы, с учетом возможности последующего реконструктивного вмешательства по типу Пирогова или Сайма.
Как операции первичного отсечения только что упомянутые экзартикуляции имеют полный смысл, так как удаление заведомо негодных отделов стопы производится в пределах ее суставов, остаются хрящевые покровы более устойчивые к инфекции, чем мягкие ткани, заживление идет в этих случаях довольно гладко и допускает раннее выполнение реконструктивных вмешательств.
Следует внести некоторую поправку в срок реконструктивных вмешательств на стопе после описанных выше повреждений переднего ее отдела. Опыт Отечественной войны показал, что длительное (до 8—10—12 месяцев) выжидание после отморожений и отрывов переднего отдела стопы, а также попытки пластического закрытия длительно не заживающих гранулирующих ран на них (Тирш, Девис, Дрекстет — Вильсон) не оправдали себя. Длительное вынужденное постельное содержание ведет к значительным расстройствам биомеханики больного, тягостно отражается на его физическом и психическом тонусе и требует усиленной тренировки для полноценного восстановления двигательно-опорных функций.
Полагаю вполне возможным приступать к реконструктивным вмешательствам на стопе, не ожидая полного заживления гранулирующей раны после открытого ведения ее.
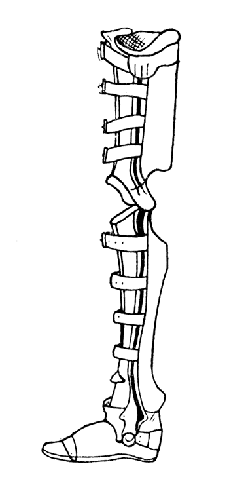
Рис. 42. Снабжение полным протезом с сидением при дефектной культе после операции Шопара: от реампутации больной отказался (собственное наблюдение).
Совершенно необходимым условием для реконструктивного вмешательства является отсутствие воспалительных инфильтратов.
Операция Рикар—Вредена. Эта операция заключается в удалении переднего отдела стопы и таранной кости. Пяточная же помещается в вилку голени. Рубец располагается по Рикару спереди, а по Вредену — сзади (рис. 43).
Операция Кофмана заключается в некотором дополнении к операции Рикар— Вредена: для устранения смещения переднего отдела пяточной кости, находящейся в вилке голени, он рекомендует укрепить его подтягиванием сухожилиями m. peronei longi и m. tibialis anticus или m. extensor hallucis longus, соединенными в виде петли, пропущенной через канал в переднем отростке пяточной кости.
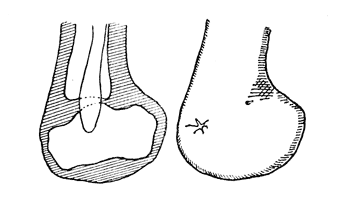
Рис. 43. Схема и культя стопы после операции Рикар - Вредена.
С нашей точки зрения, обе эти операции (Рикар — Вредена и Кофмана) вряд ли могут найти широкое практическое применение, так как: 1) объем удаляемой части стопы стоит в прямой зависимости от типа повреждения; если возникают показания к удалению переднего отдела стопы, то вряд ли целесообразно дополнять его извлечением таранной кости; 2) авторы не указывают, возможно ли производство этих экзартикуляций первично; с нашей точки зрения, ни этих операций, ни операции Пирогова первично производить не следует; 3) реампутировать дефектную культю после операции Шопара выгоднее по типу Пирогова; предлагаемые модификации встретят серьезное препятствие в виде язвенной передней поверхности, это характерно для дефектных культей Шопара, и 4) если операция и даст хорошее заживление, то с точки зрения функции культи будут булавовидными, потребуют устарелых шинно-гильзовых протезов с шинной оковкой подвижного дистального отдела их и, возможно, удлинения здоровой конечности для расположения необходимых деталей современного протеза.
|
ПОИСК:
|
© Анна Козлова подборка материалов; Алексей Злыгостев оформление, разработка ПО 2001–2019
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'