АСТРОЦИТОМА
Расстановка ударений: АСТРОЦИТО`МА
АСТРОЦИТОМА (astrocytoma; греч. astron звезда + kytos сосуд, клетка + -ōma) - одна из разновидностей глиальных опухолей ц. н. с. Встречаются злокачественные и доброкачественные А. Макроскопически опухоль представляется в виде участка ткани, отличающейся от мозгового вещества своей плотностью и бледностью или, наоборот, мягкостью, серым или серо-розовым цветом и нередко полупросвечивающим желатинозным видом. В ткани опухоли могут встречаться кисты. Граница опухоли с мозгом обычно нечеткая, местами не различается.
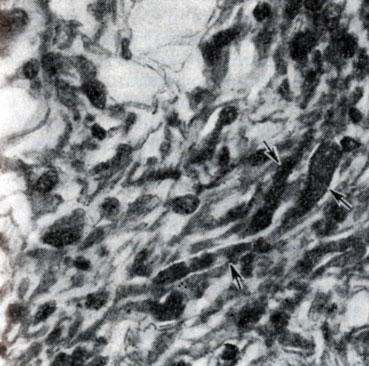
Рис. 1. Фибриллярная астроцитсма. Стрелками указаны розенталевские волокна (окраска гематоксилин-эозином; × 400)
Микроскопически ткань астроцитомы составляют рыхло расположенные опухолевые астроциты звездчатой формы, пересечением отростков образующие сеточку, или астроциты веретенообразных очертаний, с биполярно отходящими отростками, складывающиеся в пучки. По содержанию глиальных волокон опухолевые астроциты, как и нормальные, могут быть фибриллярными и протоплазматическими. Могут встречаться клетки, имеющие сходство с тучными астроцитами или приобретающие черты астробластов. Митозов в доброкачественных А. обычно не бывает. Встречаются фигуры прямого деления клеток. Строма представлена сетью капилляров, по плотности близкой к ее плотности в ткани мозга. Между опухолевыми клетками могут долго сохраняться неопухолевые астроциты, олигодендроглия, нейроны. Обычны мукоидная дистрофия клеток опухоли, формирование кист. Иногда в фибриллярной А. встречаются хромофильные обрубкоподобные образования, так наз. розенталевские волокна - продукт конгломерации и гранулярного распада глиофибрилл (рис. 1).
Растет А. инфильтративно или сочетает инфильтративный рост с экспансивным. Инфильтрация может быть результатом не только продвижения опухолевых клеток, но и мультицентральности или диффузности бластоматозного превращения астроцитарной глии (диффузная А.). Зона опухолевой инфильтрации обычно шире, чем предполагается на основании неврологических симптомов.
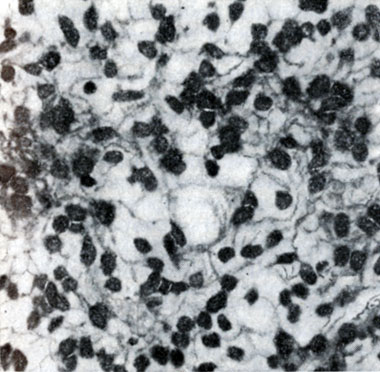
Рис. 2. Фибриллярно-протоплазматическая астродитома. Видна типичная связь соседних клеток посредством их отростков (окраска гематоксилин-эозином; × 200)
В соответствии с типом преобладающих в опухоли клеточных элементов выделяют (под близкими у разных авторов наименованиями) варианты А. по следующим признакам: 1) по наличию анаплазии - дедифференцированную (анапластическую, атипическую, гетеротипическую, злокачественную, малигнизированную) и дифференцированную (типическую, гомотипическую, доброкачественную); 2) по содержанию глиальных волокон - фибриллярную, протоплазматическую (плазматическую), смешанную (фибриллярно-протоплазматическую, рис. 2); 3) по величине клеток - мелкоклеточную, крупноклеточную (к этой группе относят обычно и А. из тучных астроцитов - тучноклеточную, рис. 3); 4) по форме клеток - из звездчатых клеток, веретеноклеточную (с ее подвариантом пилоидной - волосовидной - А., рис. 4) и полиморфно-клеточную.
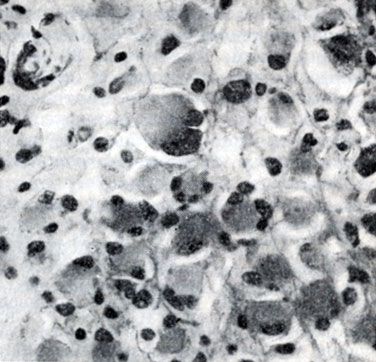
Рис. 3. Астродитома, построенная из "тучных" астроцитов (клетки с крупным цитоплазматическим телом и эксцентрически расположенным ядром. Окраска гематоксилин-эозином; × 400)
Относительно правомочности специального выделения из группы веретеноклеточных опухолей варианта под названием "полярная спонгиобластома" в литературе нет единого мнения. Уменьшается число сторонников сохранения в номенклатуре термина "астробластома".
Существуют бифракционные опухоли с бластоматозным превращением не только астроцитов, но одновременно и глиальных клеток другого вида (олигоастроцитома, эпендимоастроцитома).

Рис. 4. Пилоидный вариант фибриллярной астроцитомы. Видны пучки из вытянутых клеток с тонкими, волосовидными отростками (окраска гематоксилин-эозином; × 200)
Номенклатура градаций злокачественности А., созданная в 1926 г. Бейли и Кушингом (P. Bailey, H. Cushing), выраженная в эмбриогенетических понятиях и терминах, постепенно заменяется другой, основанной на представлении о дедифференцировке, анаплазии клеток. Такова схема Кернохена, в к-рой он трактует и обозначает астробластому, полярную спонгиобластому, мультиформную глиобластому как соответственно астроцитому нулевой, первой, второй и третьей степени злокачественности, и схема Б. С. Хоминского, различающего астроцитому, астроцитому атипическую (дедифференцированную) и глиобластому. По сводным данным, астроцитомы нулевой, первой, второй и третьей степени злокачественности доставляют примерно равные по Численности группы. К гистологическим признакам малигнизации относят повышенную плотность расположения и атипию клеток опухоли, пролиферацию клеток эндотелия и адвентиции сосудов, новообразование сосудов, митозы, некрозы, деструирующий рост. Гистологические признаки злокачественности в разных участках опухоли часто выражены неодинаково. Малигнизированные астроцитомы способны метастазировать по ликворным путям. Метастазирование за пределы ц. н. с. составляет исключительную редкость. Среди клинико-анатомических признаков злокачественности А. скорость роста опухоли стоит на одном из первых мест. Отмечено, что темп роста и склонность к малигнизации протоплазматических, крупноклеточных и полиморфноклеточных А. выше, чем у других вариантов.
А. среди всех опухолей мозга составляет, по статистикам крупных нейрохирургических учреждений, 17,5-20,2%. Среди больных отмечено небольшое преобладание лиц мужского пола (1,2:1).
Наблюдаются довольно постоянные варианты взаимосвязи гистологического строения, локализации, топографии, биологических свойств опухоли, возраста больных. Так, А. больших полушарий встречаются преимущественно у лиц молодого возраста и склонны к малигнизации. В коре головного мозга преобладают протоплазматические А. с узкой зоной инфильтрации окружающей мозговой ткани. В белом веществе - фибриллярные А., иногда растущие диффузно. Опухоль часто имеет форму клина, вершина к-рого начинается у стенки бокового желудочка, а основание достигает коры. При поражении мозолистого тела нередко распространение опухоли на белое вещество полушарий, свод и прозрачную перегородку.
А. зрительных нервов, хиазмы, зрительных трактов, гипоталамуса и мозжечка встречается преимущественно у детей и юношей. Преобладают опухоли из пилоидных астроцитов. Растут медленно. Малигнизация наблюдается редко. А. мозжечка отличаются узостью зоны инфильтративного врастания и нередко наличием большой кисты, более доброкачественным течением.
А. мозгового моста диффузны и склонны к малигнизации. А. спинного мозга чаще поражают верхние и средние его сегменты.
Клиническая картина зависит от локализации и степени злокачественности А. (подробно клинику см. Головной мозг, опухоли).
Диагноз ставится на основании общемозговых и очаговых симптомов развития внутримозговой опухоли (см. Головной мозг, опухоли). До операции обычно ограничиваются предположением о наличии глиомы, соответственно тяжести и динамике симптомов - доброкачественной или злокачественной. Астроцитарная природа глиомы нередко очевидна для нейрохирурга уже во время операции на основании макроскопических данных. Точный диагноз А. устанавливается гистологическим исследованием.
Лечение хирургическое, в случае злокачественной А. - комбинированное с лучевой и химиотерапией. Поскольку А. в большинстве случаев полностью удалить невозможно, отдаленные результаты хирургического лечения остаются малоудовлетворительными.
Прогноз. Неоперированные больные погибают. На длительность жизни после вмешательства влияют степень злокачественности, локализация и полнота удаления опухоли. У 25% повторно оперированных больных гистологически устанавливается возрастание злокачественности опухоли и развитие радиорезистентности. Смерть от продолжающегося роста опухоли наступает у больных с А. в среднем через 42 мес. после операции, с дедифференцированной А. - через 22 мес. Данные о степени влияния лучевой терапии на эти опухоли противоречивы. Более благоприятны результаты хирургического лечения А. мозжечка в силу их медленного и преимущественно экспансивного роста.
Библиогр.: Многотомное руководство по патологической анатомии, под ред. А. И. Струкова, т. 2, с. 392, М., 1962; Смирнов Л. И. Опухоли головного и спинного мозга, с. 9, М., 1962; Хоминский Б. С. Гистологическая диагностика опухолей центральной нервной системы, с. 12, М., 1969; Russell D. S. a. Rubinstein L. J. Pathology of tumours of the nervous system, L., 1971; Schröder R. u. a. Statistische Beiträge zum Grading der Gliome, Acta neurochir. (Wien), Bd 23, S. 1, 1970, Bibliogr.; Zülch K. J. Die Hirngeschwülste in biologischer und morphologischer Darstellung, S. 105, 115, Lpz., 1956.
Источники:
- Большая медицинская энциклопедия. Том 2/Главный редактор академик Б. В. Петровский; издательство «Советская энциклопедия»; Москва, 1975.- 608 с. с илл., 8 л. вкл.
|
ПОИСК:
|
© Анна Козлова подборка материалов; Алексей Злыгостев оформление, разработка ПО 2001–2019
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'