АНГИНА
Расстановка ударений: АНГИ`НА
АНГИНА горловая.
Содержание
История Этиология Эпидемиология Патологическая анатомия Патогенез Иммунитет Клиническая картина Классификация Течение и симптомы Клинические формы Особые формы ангины в зависимости от характера возбудителя Особые формы ангины в зависимости от локализации Осложнения ангины Диагноз Прогноз Лечение Профилактика
Ангина горловая (angina pharyngis; лат. ango — сжимаю, душу; сип.: горловая жаба, острый тонзиллит, острый амигдалит) — острое общее инфекционное заболевание с выраженными местными воспалительными изменениями в лимфаденоидной ткани глотки, чаще в небных миндалинах.
А. относится к числу наиболее распространенных заболеваний и занимает третье место по количеству дней нетрудоспособности после гриппа и острых респираторных заболеваний. Точный учет заболеваемости А. представляет немалые трудности, т. к. нередко А. не разграничивается от обострений хронического тонзиллита. Заболеваемость А. зависит от плотности населения, бытовых, производственных, сан.-гиг., географических и климатических условий. Среди городского населения А. возникает чаще, чем среди сельского. Особенно высока заболеваемость А. в крупных промышленных центрах.
Известно, что в одних и тех же условиях А. чаще заболевают дети и лица до 30—40-летнего возраста.
Специальными исследованиями показано, что частота обращаемости населения к врачу по поводу А. составляет 50—60 случаев в год на каждые 1000 жит.
История
Заболевание известно с древних времен. В трудах Гиппократа (5—4 в. до н. э.) и Цельса (1 в. н. э.) имеются описания симптомов А. В трудах Ибн-Сины (Авиценны, 11 в.) упоминается об интубации и трахеотомии при асфиксии у больных А. Развитие и внедрение в мед. практику бактериологических методов исследования позволило подразделить А. на различные виды в зависимости от микробного фактора. Открытие дифтерийной палочки дало возможность отдифференцировать А. от дифтерии. В 1898 г. Плаут (Н. К. Plant) и Венсан (Н. Vincent) одновременно описали особую форму язвенно-пленчатой А., возникновение к-рой обусловлено симбиозом бактерий — веретенообразной палочки (Вас. fusiformis) и спирохетой полости рта (Spirochaeta buccalis). Заболевание получило название фузоспирохетоза. Впервые эта форма А. как заболевание, вызванное неизвестным возбудителем, была описана русским клиницистом С. П. Боткиным и затем в 1890 г. более детально его учеником Н. П. Симановским. Почти одновременно Плаут и Венсан обнаружили характерного возбудителя, и в наст, время это заболевание принято называть ангиной Симановского—Плаута—Венсана. Эта форма А. в годы войн может принять характер эпидемий, как это, напр., наблюдалось во время первой мировой войны («окопная болезнь»). Описаны эпидемические вспышки заболевания среди детей в годы второй мировой войны.
С введением в практику гематологических исследований были выделены особые формы А. — агранулоцитарная (см. Аграиулоцитоз) и моноцитарная (см. Монопуклеоз инфекционный). В 1935 г. И. В. Давыдовским и А. Г. Кестнер впервые была описана язвенно-некротическая А., наблюдаемая при алейкии алиментарно-токсической (см.). В связи с развитием вирусологии уделяется большое внимание изучению этиологической роли вирусов (в частности, аденовирусов) в поражении лимфаденоидной ткани. В большинстве имеющихся сообщений о вирусных А. описаны отдельные вспышки этого заболевания как в детских коллективах, так и среди взрослых.
Этиология
В этиологии А. имеют значение разнообразные возбудители: кокки, палочки, спирохеты, грибки, вирусы, аденовирусы и т. д. Основным возбудителем А. (более чем в 90% случаев) было принято считать β-гемолитический стрептококк группы А. Это подтверждалось серологическими исследованиями, указывающими на значительное увеличение (до 82%) в сыворотке крови больных А. титров антистрептококковых антител, и экспериментальным воспроизведением А. при использовании чистой культуры β-молитического стрептококка, выделенной из ротоглотки больных А. В наст, время наибольшую этиологическую роль в возникновении А. приписывают стафилококку, что подтверждается увеличением в сыворотке крови больных А. титров антистафилококковых антител. Уменьшение частоты высеваемости β-гемолити-ческого стрептококка при А. многие авторы объясняют широким использованием сульфаниламидных препаратов и антибиотиков, изменяющих микробную флору небных миндалин. С этим же связывают возрастающую частоту (до 60%) носительства вирулентных штаммов гемолитического стрептококка среди здоровых людей. В последнее десятилетие уделяется большое внимание изучению этиологической роли вирусов (в частности, аденовирусов) в возникновении А. Предполагается, что вирус не только может играть роль самостоятельного возбудителя А., но и способен провоцировать активность бактериальной флоры. С помощью РСК доказано, что иногда А., ранее трактовавшиеся как бактериальные, в действительности имеют вирусное происхождение. Эффективное лечение А. специфическими противовирусными препаратами — интерфероном (см.) и 6-азауридином — доказывает аденовирусную (вирусную) природу А.
Эпидемиология
Источником распространения инфекции являются больные А., острыми респираторными заболеваниями верхних дыхательных путей (фарингит, ларингит, трахеит), скарлатиной, а также реконвалесценты после перенесенных вышеуказанных заболеваний, если в период болезни им не было произведено рациональное лечение и они остались носителями вирулентных штаммов микроорганизмов. Различают экзогенный и эндогенный факторы инфицирования миндалин. Экзогенное инфицирование возможно двумя путями: воздушно-капельным и алиментарным. Воздушно-капельный путь чаще наблюдается при контакте с больным А. в семьях, коллективах (детские сады, школы, больницы, общежития, воинские части и пр.).
Примером алиментарного пути инфицирования могут служить эпидемические вспышки А. в коллективах при употреблении в пищу сырого молока от коров, страдающих стрептококковым поражением вымени. Однако современные гигиенические мероприятия (пастеризация молока и др.) могут предупредить подобные явления. Эндогенное инфицирование (аутоинфекция) имеет место чаще при наличии хронического тонзиллита. При этом обычно наблюдаются повторные или рецидивирующие А. В основе возникновения А. в этих случаях лежит нарушение равновесия между микро- и макроорганизмом под влиянием неблагоприятных внешних или внутренних факторов, снижающих реактивность организма. Рецидивирующая А. нередко развивается в аллергизиро-ванном организме, и ее рассматривают как обострение хронического тонзиллита.
Установлена связь заболеваемости А. у взрослых со скарлатиной у детей. В годы подъема заболеваемости скарлатиной отмечается повышенная заболеваемость А. Имеются выраженные сезонные подъемы заболеваемости А. в осенне-зимний период.
Патологическая анатомия
Выделяют следующие формы А., имеющие характерную гистоморфологическую картину.
При катаральной А. развивается острое воспаление слизистой оболочки глоточных миндалин и небных дужек. Слизистая оболочка гиперемированная, отечная, синюшная, тусклая, покрыта слизистым экссудатом. С катаральных изменений начинаются все другие формы острой А.
При лакунарной А. процесс начинается со слизистой оболочки лакун. В расширенных лакунах скапливается серозно-слизистый экссудат с примесью лейкоцитов, клеток слущенного эпителия, иногда фибрина. Экссудат выступает из устьев лакун в виде беловато-желтоватых пробочек на поверхности ярко гиперемированной и увеличенной миндалины. Иногда экссудат покрывает поверхность миндалины и распространяется за ее пределы. Микроскопически обнаруживается изъязвление эпителия лакун, инфильтрация слизистой оболочки лейкоцитами, тромбоз мелких сосудов и очаги гнойного расплавления в фолликулах. Процесс заканчивается выделением экссудата из лакун; при повторных А. в лакунах образуются пробки из сгустившегося экссудата.
Фолликулярная А. характеризуется преимущественным поражением фолликулов. Миндалины увеличены, слизистая оболочка их гиперемирована, на поверхности просвечивают в виде желтых просовидных точек нагноившиеся фолликулы. Микроскопически обнаруживаются фолликулы с гнойным расплавлением, а также гиперплазированные фолликулы со светлыми центрами. При слиянии гнойно-расплавленных фолликулов в паренхиме миндалин могут возникать небольшие абсцессы.
Фибринозная А. характеризуется увеличением миндалин с образованием на их поверхности, слизистой оболочке мягкого неба и прилегающих частей глотки серовато-белых налетов в виде характерной пленки. Воспаление может иметь крупозный или дифтеритический характер. При глубоком некрозе развивается дифтеритическое воспаление — миндалины увеличены, гиперемированы, покрыты плотно сидящими пленками, по отделении к-рых возникают язвы. Лимф, узлы шеи при этом увеличены, клетчатка отечна. Фибринозное воспаление наиболее характерно для дифтерии.
Некротическая А. характеризуется поверхностным Или глубоким некрозом слизистой оболочки. Миндалины гиперемированы, покрыты беловато-серым налетом, состоящим из некротизированной ткани, лейкоцитов, большого количества бактерий, фибрина. Налеты в дальнейшем размягчаются и отторгаются, образуя язвы с неровными краями. Распространение некротического процесса по поверхности и в глубине тканей может привести к разрушению мягкого неба и стенок глотки с последующим рубцеванием дефекта. В процесс вовлекаются шейные лимф. узлы. Некротическая А. чаще всего наблюдается при остром лейкозе и других болезнях системы крови, прежде нередко встречалась при скарлатине, дифтерии, туляремии и др. Она может осложниться кровоизлияниями или гангреной (гангренозная А.). Для А. Симановского—Плаута—Венсана характерны поверхностные изъязвления, покрытые грязно-зеленым налетом с гнилостным запахом.
При флегмонозной А. имеет место резко выраженная инфильтрация круглоклеточными элементами ткани миндалика п околомпндаликовой клетчатки; иногда наступает абсцедированне.
Патогенез
В патогенезе А. важную роль играют как экзогенные, так и эндогенные факторы. Среди экзогенных факторов первостепенное значение имеет инфекция, проникающая через эпителий свободной поверхности миндалин и ее крипт. Не отрицается и гематогенный генез возникновения А., однако он уступает местному инфицированию.
Большое значение в патогенезе А. придается переохлаждению как общему, так и местному. Нарушение гемодинамики в миндалинах при охлаждении провоцирует активность микробной флоры с последующим развитием А. Определенное значение имеет и адаптационная способность организма к фактору охлаждения. Люди незакаленные, как правило, легче заболевают А.
Известное значение отводится фактору питания (однообразная пища, гиповитаминоз и пр.). Устранение гиповитаминоза в нек-рой степени уменьшает возможность заболевания А. Нек-рые авторы считают, что избыточное употребление животного белка, предрасполагающее к аллергическим реакциям, способствует увеличению частоты заболевания А.
В ряде случаев в возникновении А. может играть роль травма миндалины (инородным телом — рыбья или мясная кость, шпателем — при грубом выдавливании содержимого лакун, металлическими и резиновыми трубками — при бронхо- и эзофагоскопии, интубации трахеи и т. д.).
Предрасполагающими к возникновению А. факторами могут быть патологические изменения в полости рта, носа и глотки. Напр., дыхание через рот при затруднении носового дыхания может вызвать А., особенно в холодное время года.
Из эндогенных факторов важную роль играет возраст. А. почти не наблюдается в грудном возрасте, когда лимфаденоидный аппарат глотки еще не развит; она чаще отмечается у детей дошкольного и школьного возраста, а также у взрослых до 35—40 лет. В пожилом возрасте А. возникает реже и нередко протекает стерто. Объясняется это возрастными инволютивными изменениями лимфаденоидной ткани глотки, происходящими под влиянием ряда нсйрогуморальных факторов, в частности гормонов коры надпочечников. Определенную роль в патогенезе А. имеет состояние ц. н. с., вегетативных функций, нарушение обменных
процессов в организме. Имеются указания на конституциональное предрасположение к А.
В патогенезе рецидивирующих А. (обострение хронического тонзиллита) важную роль играет аллергический фактор. Развитие А. рассматривается как аллергически-гиперергический процесс. Аденовирусный характер А. подтвержден вирусологическими, серологическими и цитологическими данными. Из удаленной при операции лимфаденоидной ткани человека в 91% случаев удается культивировать типы аденовирусов 1, 2, 5, реже 3, 4, 6. Типы 1 и 2 часто находят в гиперплазированных миндалинах здоровых детей.
Иммунитет
Заболевание А. не создает иммунитета. Наоборот, часто отмечается повторение заболевания. Это объясняется сенсибилизацией организма и тем, что возбудителями являются различные виды микробов. После перенесенного аденовирусного заболевания остается типоспецифический иммунитет, к-рый не гарантирует от подобного заболевания, вызванного другим типом аденовируса.
Клиническая картина
Классификация А. представляет значительные трудности в связи с разнообразием видов заболевания. Этим объясняется отсутствие единой общепринятой классификации. В основу существующих классификаций кладут лишь какой-либо один критерий: клинический, патологоанатомический, этиологический; в результате полиморфизм этого заболевания полностью не отражается. По характеру местных проявлений, определяемых при фарингоскопии (см.), в клинике условно различают А. катаральную, фолликулярную, лакунарную, фибринозную и флегмонозную. По характеру возбудителя — стрептококковую, стафилококковую, пневмококковую, вирусную (аденовирусную) и т. д.; по локализации — А. небной миндалины, А. носоглоточной миндалины, А. язычной миндалины, А. тубарной миндалины, А. гортанную.
Течение и симптомы. Продромальный период непродолжительный — от нескольких часов до нескольких дней. А. обычно начинается остро, с озноба, высокой температуры (до 40°), однако температура может быть и субфебрильной. Появляется сухость, першение, саднение и ощущение сдавления в горле. Отмечаются явления общей интоксикации: слабость, разбитость, ощущение тянущей боли в мышцах конечностей, боли в суставах, пояснице, головная боль. Одновременно с повышением температуры появляется боль в горле при глотании. В ряде случаев явления интоксикации выступают на первый план, и в первые часы заболевания боль в горле не беспокоит больного (чаще при хроническом тонзиллите); она появляется к концу первых или в течение вторых суток. У больных с гипертрофией миндалин при инфильтрации мягкого неба во время А. речь становится невнятной — с гнусавым оттенком. Увеличиваются и становятся болезненными при пальпации регионарные лимф, узлы, однако степень их реакции бывает различной, что связывают с вирулентностью возбудителя, функциональным состоянием миндалин и всего организма. При резко выраженных воспалительных изменениях регионарных лимф, узлов отмечается болезненность при повороте головы, что вызывает вынужденное ее положение. В результате рефлекторных влияний и болезненного глотания повышается саливация. Язык обложен, аппетит понижен, больные ощущают неприятный вкус во рту, запах изо рта. Нередко имеют место и другие нарушения со стороны пищеварительного тракта: разлитая боль в животе, реже в области слепой кишки, поносы, запоры. В ряде случаев А. может сопровождаться увеличением селезенки и появлением белка в моче. На высоте заболевания учащается пульс в соответствии с повышением температуры тела, увеличивается частота дыхания, нередко отмечаются болевые ощущения в области сердца. Такого рода тонзилло-кардиальный синдром объясняется рефлекторным влиянием со стороны периферических нервных рецепторов миндалин на нервный аппарат сердца. Систолическое и диастолическое артериальное давление в первые часы заболевания падает, а затем приходит к норме. В крови, как правило, наблюдается лейкоцитоз (иногда до 20000, сдвиг лейкоцитарной формулы влево с юными формами, токсической зернистостью лейкоцитов). РОЭ обычно ускоряется на 2—3-й день заболевания и достигает иногда значительных цифр (до 50 мм в час).
Описанные выше симптомы заболевания чаще наблюдаются при тяжелых формах А. (с налетами на миндалинах) и менее выражены при катаральной А. Клиническая картина А. во многом может меняться при резко пониженной общей реактивности организма. В таких случаях видимые при фарингоскопии островоспалительные явления (инфильтрация, налеты, язвы) протекают при общем удовлетворительном состоянии, невысокой или даже нормальной температуре и при весьма незначительных болях при глотании, а подчас при полном отсутствии их.
Резко меняет клиническую картину применение сульфаниламидов и антибиотиков. В первую очередь снимаются явления интоксикации, хотя воспалительный процесс остается активным и морфологические изменения в ротоглотке резко выражены. Иногда это ведет к преждевременной отмене медикаментозного лечения и изменению режима. В типичных случаях заболевание длится 5—7 дней.
Клинические формы. Среди клинических форм А. наиболее часто различают катаральную, лакунарную, фолликулярную, фибринозную, а также интратонзпллярный абсцесс (флегмонозная А.). Однако разделение этих форм сугубо условно. По существу это единый патологический процесс, к-рый может быстро прогрессировать или остановиться на одной из стадий своего развития. Процесс при А., как правило, двусторонний. Лакунарная А. встречается чаще, чем фолликулярная; катаральная А. как самостоятельное заболевание встречается нечасто. Иногда катаральная А. оказывается первой фазой, за к-рой следует более тяжелая форма или возникает иное заболевание.
Катаральная ангина характеризуется выраженной разлитой гиперемией миндалин, нередко отечностью небных дужек. Миндалины умеренно, а иногда значительно увеличиваются в объеме, на их поверхности и в лакунах наблюдается скопление экссудата, содержащего лейкоциты и слущенный эпителий слизистой оболочки, покрывающей миндалины (цветн, табл., рис. 1). Регионарные лимф, узлы не всегда увеличены и болезненны при пальпации. Катаральная А. по сравнению с другими клиническими формами заболевания отличается относительно легким течением, однако это не должно снижать внимания врача и больного к заболеванию, т. к. известно, что и после катаральной А. могут возникать осложнения.
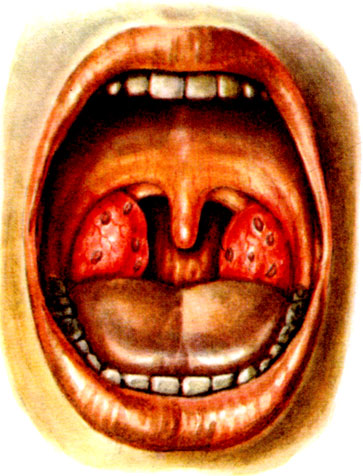
Рис. 1. Катаральная ангина
Лакунарная ангина характеризуется более выраженной клинической картиной. На фоне гиперемированных и набухших миндалин в устьях лакун появляются налеты или экссудат. Вначале видны разнообразной формы желтовато-белого цвета мелкие налеты, к-рые в дальнейшем сливаются и образуют пленки, иногда распространяясь на всю миндалину, но не выходят за ее пределы; этот налет относительно легко снимается, не оставляя кровоточащей поверхности (цветн. табл., рис. 3).
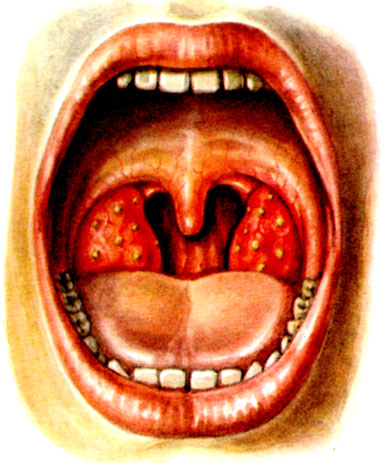
Рис. 2. Фолликулярная ангина
Фолликулярная ангина. На фоне гиперемированных и набухших миндалин появляется значительное количество желтовато-белых маленьких абсцессов, представляющих собой нагноившиеся фолликулы (цветн. табл., рис. 2), к-рые затем вскрываются, оставляя на поверхности миндалин быстро заживающие язвочки. Фолликулярная А. может возникать как самостоятельное заболевание, присоединяться к лакунарной А. или протекать одновременно с ней. Характер поражения миндалин в момент осмотра может быть иногда не одинаковым: на одной стороне может быть катаральная А., а на другой — фолликулярная или лакунарная А., но в дальнейшем, как правило, процесс становится симметричным.
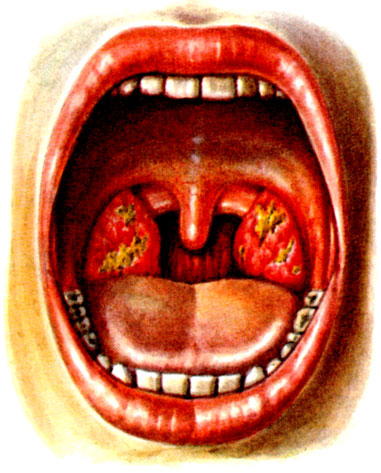
Рис. 3. Лакунарная ангина
Фибринозная ангина может развиваться из фолликулярной или лакунарной. В первом случае основой образования пленки являются вскрывшиеся нагноившиеся фолликулы, во втором — некротизирующийся эпителий у входа в лакуны с распространением процесса по поверхности миндалины. Отдельные мелкие налеты сливаются в виде островков или сплошь покрывают всю миндалину, принимая фибринозный характер. Фибринозные налеты имеют беловато-желтый цвет, миндалина увеличена, воспалена. За сходство характера налетов на миндалинах при дифтерии (см.) фибринозная форма А. в литературе получила название дифтероидной. Однако, в отличие от дифтерии, налет при фибринозной А. снимается сравнительно легко, оставляя после себя мало кровоточащую эрозию. Общие явления выражены обычно нерезко, температура повышена незначительно.
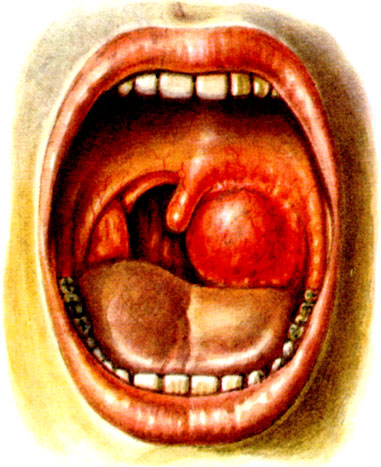
Рис. 4. Флегмонозная ангина (паратонзилярный абсцесс)
Интратонзиллярный абсцесс (флегмонозная А.) — изолированный абсцесс в толще миндалины. Возникает в результате травм инородным телом (рыбья, мясная кость и пр.) с последующим нагноением паренхимы миндалины. Встречается редко. Поражение, как правило, одностороннее. Миндалина увеличена в объеме, гиперемирована, болезненна при пальпации. Общие и местные явления выражены нерезко. Созревший абсцесс может вскрыться в полость рта или в паратонзиллярную (перитонзиллярную) клетчатку с развитием в последнем случае паратонзиллярного (перитонзиллярного) абсцесса.
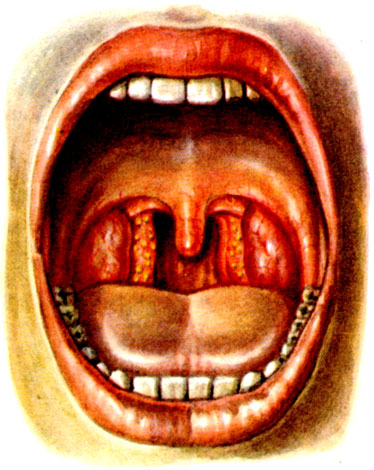
Рис. 5. Ангина боковых валиков
Особые формы ангины в зависимости от характера возбудителя. Ангина Симановского—Плаута—Венсана — язвенно-пленчатая А., представляет собой самостоятельное заболевание и вызывается симбиозом веретенообразной бактерии (см.) с обычной спирохетой полости рта, почему и называется фузоспирохетозом.
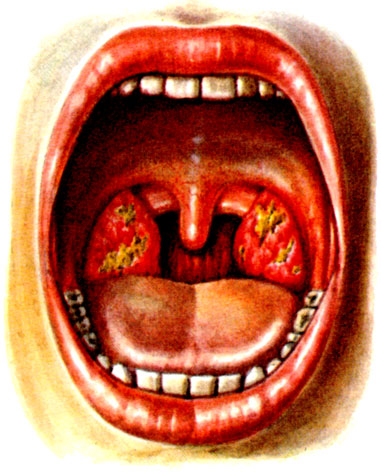
Рис. 6. Ангина Симановского-Плаута-Венсана
Поражение миндалин может произойти при попадании возбудителей извне или при перемещении их из очагов ротовой полости (стоматит, кариес, пародонтоз). Допускается, что может активизироваться и ранее существовавший в углублениях слизистой оболочки фузоспирохетозный симбиоз. Важным условием для возникновения заболевания являются дистрофические изменения и нарушения целости тканей (некрозы, эрозии, язвы) при общем ослаблении организма (напр., при алиментарной дистрофии, кахексии, вызванной злокачественной опухолью, при лейкозах, лучевой болезни и т. д.). При этом виде язвенно-пленчатой А. па поверхности небных миндалин появляются легко снимаемые налеты с серым или желтым оттенком (цветн. табл., рис. 6). После удаления или самостоятельного отторжения налетов остаются поверхностные язвы.
В типичных случаях, несмотря на выраженные местные изменения (налеты, некрозы, язвы), общее состояние больного страдает мало, температура субфебрильная или нормальная. Без лечения изъязвление обычно прогрессирует и в течение 2—3 недель может охватить большую часть поверхности миндалины и даже выйти за ее пределы (на дужки, реже на другие участки глотки).Присоединение в этих случаях кокковой инфекции может изменить общую клиническую картину: появляется общая реакция, свойственная А., вызываемой гноеродными возбудителями, и местная реакция — гиперемия вблизи язв, сильные боли при глотании, саливация, гнилостный запах изо рта, опухание и болезненность при пальпации регионарных лимф, узлов. При отсутствии каких-либо неблагоприятных условий заболевание заканчивается выздоровлением в течение 8—14 дней.
Вирусные ангины делят на А., вызываемые вирусом гриппа, вирусом Коксаки и аденовирусами.
Гриппозная А. вызывается вирусом гриппа. Одновременно поражается слизистая оболочка верхних дыхательных путей (ринит, фарингит, ларингит, трахеит). В ряде случаев наблюдается преимущественное поражение небных миндалин. Характерным признаком является яркая гиперемия слизистой оболочки и более длительный период повышения температуры.
Герпетическая А. вызывается вирусом Коксаки. Чаще возникает у детей младшего возраста. Начало заболевания острое, с выраженными общими явлениями (температура до 39—40°, головная боль, рвота и понос), болями в горле, усиливающимися при глотании. На фоне диффузно гиперемированной слизистой оболочки язычка, небных дужек, мягкого неба, миндалин и задней стенки глотки определяются красноватые пузырьки в количестве 5—20 размером с чечевицу. Эти пузырьки лопаются с образованием быстро заживающих эрозий или спонтанно подвергаются инволюции. Миндалины слегка отечны. Заболевание протекает благоприятно, однако иногда может осложняться серозным менингитом. Герпетическая А. летом и осенью чаще носит характер эпидемий, в другое время встречается спорадически.
Аденовирусная А. вызывается аденовирусами (у детей чаще 1, 2, 5, у взрослых 3, 4, 6 типами) с характерной фарингоконъюнктивальной лихорадкой. Заболевание начинается остро, с нарушением общего состояния, болями в мышцах тела. Наряду с выраженными изменениями на задней стенке глотки (гиперемия, инфильтрация) в процесс вовлекаются миндалины и небные дужки, нак-рых может появляться белесоватый налет. Последний имеет точечный или сливной вид и может выходить за пределы миндалины. Регионарные лимф. узлы увеличены и болезненны при пальпации. В ряде случаев аденовирусные заболевания могут иметь клиническую картину банальных А. Заболевание чаще возникает эпидемически и отличается большой контагиозностью.
Особые формы ангины в зависимости от локализации. Ангина язычной миндалины встречается реже обычной А. и может протекать по типу катарального, фолликулярного или флегмонозного воспаления. Возникает чаще у лиц среднего и пожилого возраста. Может встречаться одновременно с поражением других миндалин или самостоятельно. Причиной заболевания может быть травма при приеме пищи или операциях в соседних областях. Общие симптомы в виде повышения температуры и интоксикации такие же, как и при банальной А. Местные симптомы отличаются выраженной болью при движении языком. Глотание затруднено, нарушается речь. При этом нередко отмечается тризм жевательной мускулатуры. Осмотр глотки и корня языка затруднен из-за болей при отдавливании языка шпателем или при высовывании и оттягивании языка при производстве ларингоскопии. Если процесс распространяется вглубь, может развиться гнойное воспаление языка (глоссит) или абсцесс корня языка, а также флегмона дна полости рта.
Ангина боковых валиков глотки и ангина гранул задней стенки глотки. Разграничение этих А. не всегда легко осуществить на практике, т. к. в процесс обычно одновременно вовлекаются лимфатические узлы боковой и задней стенки глотки. Начало заболевания острое и выражается появлением беловатых точек с последующим их нагноением и образованием поверхностных множественных точечных некрозов под эпителиальным покровом в области самих гранул или боковых валиков (цветы, табл., ст. 473, рис. 5). Эти виды А. часто возникают у лиц, ранее перенесших тонзиллэктомию, после к-рой нередко возникает гиперплазия боковых валиков и гранул на задней стенке глотки.
Ангина тубарной миндалины возникает обычно одновременно с ретроназальной А. Характер воспаления такой же, как при банальных А. Из местных осложнений могут наблюдаться воспаление слуховой (евстахиевой) трубы, острый средний отит.
Ангина ретроназальная (А. носоглоточной миндалины) — см. Аденоидит.
Ангина гортанная — см. Ларингит.
Особую группу составляют А., к-рые не являются самостоятельными заболеваниями, а представляют собой изменения в зеве при соответствующих заболеваниях крови (см. Агранулоцитоз, Алейкия алиментарно-токсическая, Лейкозы, Листериоз, Мононуклеоз инфекционный). Для обозначения островоспалительных изменений в зеве при скарлатине (см.) и дифтерии (см.) раньше применялись термины «скарлатинозная ангина», «дифтерийная ангина». Поскольку такого рода изменения в горле являются лишь проявлением указанных заболеваний, от этих терминов отказались.
При вторичном сифилисе (см.) нередко отмечаются эритематозные и папулезные высыпания в ротоглотке, что послужило причиной для появления термина «сифилитическая эритематозная или папулезная ангина», однако этот термин не соответствует понятию об А. как определенной нозологической единице.
Осложнения ангины весьма разнообразны. Различают местные и общие осложнения. К местным относятся осложнения в близко расположенных органах: острый средний отит, острый ларингит, отек гортани, острый паратонзиллярный или ретрофарингеальный абсцессы, острый шейный лимфаденит, флегмона шеи. К общим осложнениям относят ревматизм, миокардит, инфекционный полиартрит, пиелонефрит, холецистит, аппендицит, орхит, реже остеомиелит, тонзиллогенный сепсис, менингит и др. В части случаев А. протекает с аллергическими проявлениями в виде крапивницы, многоформной эритемы, скарлатиноподоб-ной и коревидной эритемы и пр.
Паратонзиллит. Применявшийся ранее для обозначения воспаления паратонзиллярной клетчатки и окружающих ее тканей термин «флегмонозная ангина» в наст. время почти не употребляется, т. к. по существу является неправильным. Он заменен термином «околоминдаликовый, или паратонзиллярный, абсцесс» или более правильно — «паратонзиллит», поскольку воспалительный процесс развивается гл. обр. не в самой ткани миндалины, а в окружающей ее паратонзиллярной клетчатке. Термин «флегмонозная ангина» целесообразно оставить для обозначения интратонзиллярною абсцесса.
Инфекция проникает в околоминдаликовую клетчатку в большинстве случаев тонзиллогенным путем во время или сразу после окончания обычной А. Чаще всего острый паратонзиллит развивается у больных, страдающих хроническим тонзиллитом (см.). Различают три формы (стадии) паратонзиллита: отечная, инфильтративная и абсцедирующая. Характерная клиническая картина заболевания наблюдается лишь тогда, когда процесс проходит через все стадии и заканчивается образованием паратонзиллярного абсцесса (цветн. табл.). Однако заболевание может протекать атипично (при приеме сульфаниламидов и антибиотиков), ограничиваясь отечной или инфильтративной стадиями; в этих случаях общие и местные проявления болезни протекают легче и быстрее.
Паратонзиллит чаще бывает односторонним. Начинается он с появления и нарастания пульсирующей боли в горле, иррадиирующей нередко в ухо. Глотание и отхаркивание становятся резко болезненными. Непроглоченная слюна скапливается во рту, что приводит к слюнотечению. Тонический спазм жевательной мускулатуры ограничивает раскрытие рта иногда до узкой щели, что затрудняет осмотр глотки. Язык и губы покрываются беловатым налетом. Появляется резкий запах изо рта. Речь становится невнятной и гнусавой из-за отечности мягкого неба. При попытке глотания жидкость или пища часто попадает в нос или гортань, вызывая поперхивание и кашель. Движения головы и шеи болезненны. Положение головы вынужденное. Регионарные лимф, узлы увеличены и болезненны при пальпации. В тяжелых случаях развивается шейный лимфаденит. Температура всегда высокая — до 40°. РОЭ ускоряется и развивается лейкоцитоз со сдвигом влево. Больной имеет изможденный вид, чему способствуют вынужденное голодание и бессонница из-за болей в горле. При фарингоскопии отмечается резкая инфильтрация тканей ротоглотки. Небные дужки на пораженной стороне выпячены иногда до такой степени, что миндалина и дужка переходят срединную линию и оттесняют язычок (иногда резко отечный) к противоположной стороне. Иногда при созревшем абсцессе виден желтоватый участок размягчения — место последующего прорыва гноя. Прорыв происходит иногда через одну из крипт (лакун). Самопроизвольный прорыв абсцесса наружу (на 5—6-й день при благоприятном течении) или вскрытие его врачом сразу приносит резкое облегчение больному, и процесс в течение нескольких дней регрессирует. Однако возможны рецидивы. В зависимости от локализации гнойника по отношению к миндалине различают передний или передне-верхний (супратонзиллярный), задний, нижний, наружный или боковой (латеральный) паратонзиллярные абсцессы. Иногда картина, подобная созревшему паратонзиллярному абсцессу, наблюдается при обострении хронического тонзиллита аденовирусной этиологии. В этих случаях отмечается еще больший отек слизистой оболочки, ее синюшность и наличие пузырьков. При вскрытии такого паратонзиллярного абсцесса гноя нет, возникает умеренное кровотечение. Заболевание имеет волнообразное течение и длится до 20 дней.
Диагноз
Диагноз банальной А. устанавливается на основании описанных выше местных и общих симптомов. Следует учитывать, что в первые дни при многих общих и инфекционных заболеваниях могут быть похожие изменения в ротоглотке. С целью уточнения диагноза необходимо клиническое наблюдение и иногда проведение лабораторных исследований (бактериологического, вирусологического, серологического, цитологического и др.).
При дифференциальном диагнозе следует исключить дифтерию (см.), корь (см.), скарлатину (см.), острый катар верхних дыхательных путей, грипп (см.), вторичные А. при заболеваниях крови. Ангинозные явления могут наблюдаться при краснухе, брюшном и сыпном тифе, ветряной и натуральной оспе, чуме. Твердый шанкр миндалин или туберкулезное поражение их также могут по своему течению напоминать А. В отдельных случаях следует исключить новообразование миндалины. Самой частой диагностической ошибкой терапевтов и педиатров является постановка диагноза катаральной А. в тех случаях, когда имеются явления острого фарингита (см.).
Прогноз
Прогноз при обычных А., протекающих без осложнений, в большинстве случаев благоприятный. Заболевание заканчивается при катаральной А. в течение 3—5 дней, при выраженных лакунарных и фолликулярных А. — в течение 6—8 дней. И все же следует быть осторожным в отношении прогноза, т. к. иногда даже при легко протекающей катаральной А. могут наблюдаться тяжелые осложнения (поражение сердца, почек и пр.).
Лечение
Обязательным условием ускорения процесса выздоровления и предотвращения осложнений, а также предупреждения распространения заболевания среди окружающих является строгий постельный режим и возможная изоляция больного А. Необходимо выделить отдельную посуду, полотенце и пр. Рекомендуется обильное питье (чай с лимоном, фруктовые соки, боржом и пр.), щадящая, нераздражающая, преимущественно молочно-растительная диета, богатая витаминами (особенно витамином С). Требуется наблюдение за регулярным отправлением кишечника и при необходимости — назначение клизм или слабительных средств.
Местное лечение. Применяют полоскание, распыление лекарственных порошков на поверхность миндалин, а также туширование гранул и боковых валиков лекарственными веществами с помощью ватного тампона на зонде. Для полоскания используются щелочные и мягчительные средства: сода, бура, поваренная соль, настои ромашки, шалфея и пр. Применяют также дезинфицирующие растворы перманганата калия, перекиси водорода. Эти средства обладают и дезодорирующими свойствами и поэтому особенно показаны при фибринозных, язвенных, некротических формах А. Применять для полоскания растворы антибиотиков (пенициллин, тетрациклин и др.) следует с осторожностью из-за участившихся в последние годы случаев грибковых поражений глотки, стоматитов и пр. Эффективным методом лечения аденовирусных тонзиллитов в период обострения является орошение ротоглотки интерфероном (по 2 мл на сеанс 3—4 раза в день в течение 3—4 дней). Местно также применяют сухое тепло, согревающие компрессы (водный, спиртовой, полуспиртовой), грелки на область шеи, особенно регионарных лимф, узлов.
Общее лечение предусматривает воздействие на возбудителя (с целью ликвидации источника вирулентной инфекции) и профилактику осложнений. Предложено много средств для лечения А.: сульфаниламиды, антибиотики, салицилаты. Из сульфаниламидных препаратов внутрь назначают белый стрептоцид, сульфадимезин, норсульфазол и др. (взрослым от 0,5 до 1 г на прием, 3—5 раз в день; детям доза снижается в соответствии с возрастом и весом). При использовании сульфаниламидных препаратов нельзя назначать средства, содержащие серу (горькую, глауберову соль и др.), а также амидопирин. Рекомендуется обильное питье (содовый раствор, щелочные минеральные воды). Сульфаниламидные препараты могут вызывать побочные явления токсического и аллергического характера, поэтому необходимо тщательно следить за состоянием больного, производить исследования мочи и крови. При первых признаках осложнения прекратить прием препарата. Из антибиотиков применяют внутрь биомицин, террамицин, тетрациклин, феноксиметилпенициллин, эритромицин (взрослым по 100000 ЕД 4—6 раз в день; детям — в зависимости от возраста и веса). Таблетки рекомендуется не глотать, а медленно сосать, чтобы обеспечить всасывание через слизистую оболочку полости рта, т. к. в желудке антибиотики частично разрушаются. Противопоказаниями к применению указанных антибиотиков являются: лейкопения, повышенная индивидуальная чувствительность к ним. Иногда наблюдаются побочные явления: жидкий стул, стоматит, потеря аппетита, тошнота и даже рвота. В этих случаях необходимо уменьшить дозу, сделать перерыв или прекратить лечение этим препаратом и назначить витамины комплекса В, аскорбиновую к-ту. При тяжелых формах А. с первых дней заболевания назначают инъекции бензилпенициллина (натриевая и калиевая соль), бициллина-3, бициллина-5. При назначении дюрантных препаратов необходимо особенно тщательно обследовать больного (анамнез, кожные пробы). Показано применение десенсибилизирующих средств — аскорбиновой к-ты, глюконата кальция, 5 — 10% раствора хлорида кальция, димедрола, пипольфена, супрастина и пр.
При паратонзиллитах режим должен быть аналогичным описанному выше. В начале заболевания применяется то же общее лечение, но если абсцедирование уже наступило, положительный эффект достигается редко, и при созревании гнойника производится его вскрытие. При паратонзиллярных абсцессах рецидивирующего характера, а также при затянувшемся паратонзиллите нек-рые применяют тонзиллэктомию (см. Тонзиллит) в остром периоде, большинство же делает эту операцию в холодном периоде. Больные с двусторонним паратонзиллитом нуждаются в лечении в стационарных условиях. При других формах А. вопрос о госпитализации решается в зависимости от состояния больного, бытовых условий и пр.
Из физиотерапевтических методов лечения при затянувшихся шейных лимфаденитах применяют соллюкс, токи УВЧ, микроволновую терапию и пр.
При ангине Симановского—Плаута—Венсана назначают инъекции пенициллина, внутривенное вливание раствора новарсенола, внутримышечные инъекции миарсенола, никотиновой к-ты; полоскание производят раствором перекиси водорода (1—2 стол. л. на стакан воды), перманганата калия (1 : 2000), риванола (1 : 1000), салициловой к-ты (15—20 капель 10% спиртового раствора на стакан воды); смазывание язвенных поверхностей (1—2 раза в день) осуществляется 10% раствором новарсенола в глицерине, 15—20% раствором бертолетовой соли, 5% спиртовым раствором йода, 50% раствором сахара (у детей); туширование язвы 5—10% раствором хромовой к-ты, ляписом; припудривание язвы (с помощью порошковдувателя) порошком новарсенола, пенициллин-сульфаниламидным порошком, сахарной пудрой.
Большое внимание следует уделять уходу за полостью рта, гигиеническому содержанию посуды, помещения.
Профилактика
В силу многообразия этиологических и патогенетических моментов, с к-рыми связана А., меры профилактики тоже многообразны. В отношении эпидемических А. профилактика базируется на тех основах, к-рые выработаны для инфекций, передаваемых воздушно-капельным путем (см. Инфекция). В профилактике А. важное место занимает лечение хронического тонзиллита, т. к. А. зачастую является очередным обострением этого заболевания. С целью снижения заболеваемости А. профилактические мероприятия должны быть направлены на оздоровление внешней среды, устранение факторов, снижающих защитные свойства организма к возбудителям А. (запыленность, задымлен-ность и т. д.). В индивидуальной профилактике большую роль играют закаливание организма, занятия физкультурой и спортом, установление регулярного и правильного режима труда и быта. Большое значение в повышении защитных свойств организма имеют общие ультрафиолетовые облучения, общая стимулирующая терапия (алоэ, стекловидное тело и пр.). Существенное значение имеют лечебно-профилактические мероприятия: санация полости рта, миндалин глотки, носа и его придаточных пазух. В профилактике осложнений А. важную роль играет правильный режим, рациональное лечение больного во время заболевания, а также правильное решение вопроса о сроках восстановления трудоспособности. Необходимо, что-
бы каждый больной, перенесший А., был детально обследован (ЭКГ, анализ крови, мочи).
При наличии патологии требуется соответствующее наблюдение, иногда в стационаре. Как взрослые, так и дети, часто болеющие А., при диспансеризации должны быть взяты на особый учет.
Библиогр.: Давыдовский И. В. и Кестнер А. Г. О так называемой «септической ангине», Арх. пат. анат. и пат. физиол., т. 1, в. 3, с. 11, 1935; Лопотко И. А. и Лакоткина О. Ю. Ангины, Многотомн. руководство по оториноларингол., под ред. А. Г. Лихачева, т. 3, с. 296, М., 1963, библиогр.; Миньковский А. Х. Ангина, М., 1951, библиогр.; Преображенский Б. С. Ангина, Многотомн. руководство по микр., клин, и эпидемиол. инфекционных болезней, под ред. Н. Н. Жукова-Вережникова, т. 6, с. 503, М., 1964. библиогр.; Преображенский Б. С. и Попова Г. Н. Ангина, хронический тонзиллит и сопряженные с ним заболевания, М., 1970, библиогр.; Kiviranta U. K. а. M̈kitalo R. Tonsillitis acuta, Basel — N. Y., 1964; Vincent P. Les engines, Cah. med. Lyon, t. 48, p. 1773, 1972.
Источники:
- Большая медицинская энциклопедия. Том 1/Главный редактор академик Б. В. Петровский; издательство «Советская энциклопедия»; Москва, 1974.- 576 с.
|
ПОИСК:
|
© Анна Козлова подборка материалов; Алексей Злыгостев оформление, разработка ПО 2001–2019
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'