АМЕНОРЕЯ
Расстановка ударений: АМЕНОРЕ`Я
АМЕНОРЕЯ (греч. отрицательная приставка a-, mēn — месяц и rhoia — течение, истечение) — отсутствие менструаций в течение 6 мес. и более. Появление менструации 1 раз в 2—3 мес. называется олигоменореей.
А. может быть физиологической — до полового созревания, в период беременности, лактации и менопаузы.
Временная, преходящая А. наблюдается в периоды полового созревания и климакса. После наступления первой менструации последующие менструальные кровотечения могут наступать со значительными перерывами. Если ритм менструаций не устанавливается в течение года, А. нужно считать патологической. В климактерическом периоде физиологическую преходящую А. следует дифференцировать с кровотечениями в результате новообразований.
Отсутствие менструаций у женщин старше 18 лет называется первичной А.; прекращение ранее наблюдавшихся менструаций (хотя бы один раз) называется вторичной А.
А. может быть истинной и ложной. Ложная А. бывает при различных видах гинатрезии: атрезии цервикального канала после внутриматочных вмешательств или аборта, при атрезии влагалища и девственной плевы вследствие перенесенной дифтерии или врожденного характера.
В этих случаях у женщин нет внешних проявлений менструаций, т. е. наружного кровотечения из половых органов, однако имеется нормальный менструальный цикл, но менструальная кровь не выделяется наружу, а скапливается в матке или влагалище.
Истинная А. — одно из проявлений нарушения менструального цикла (см.), обусловленного различными функциональными и органическими заболеваниями. В зависимости от уровня поражения в системе гипоталамус — гипофиз — яичники — матка принято различать гипоталамическую, гипофизарную, яичниковую и маточную формы А. Кроме того, выделяют А., обусловленную также нарушением функции коркового вещества надпочечников и щитовидной железы.
Гипоталамическая аменорея встречается в 60% случаев А. Чаще бывает функционального и реже органического характера.
Необходимо подчеркнуть, что все виды гипоталамической А. возникают всегда при вторичном вовлечении в патологический процесс аденогипофиза. При этом снижается его гонадотропная функция. К гипоталамической А. относятся:
1. Психогенная А., возникающая вследствие психических стрессов (смерть близких, катастрофа, тяжелый конфликт, испуг и т. п.); сюда же относят А. военного времени.
2. А. при синдроме Киари—Фроммеля (см. Киари—Фроммеля синдром).
3. А. при ложной беременности (см.).
4. А. на почве истощающих заболеваний и интоксикаций с последующим восстановлением менструальной функции при выздоровлении. А. может быть при диабете, тяжелых заболеваниях печени и сердечнососудистой системы; А. появляется у каждой третьей больной шизофренией и маниакально-депрессивным психозом.
5. А. при адипозо-гениталъной дистрофии (см.), или болезни Пехкранца—Бабинского—Фрелиха.
6. А. при Лоренса—Муна—Бидля синдроме (см.), обусловливается врожденным пороком развития и функций мезэнцефалона; может иметь наследственный характер. Синдром характеризуется А., ожирением в сочетании с умственной отсталостью, полидактилией, прогрессирующим дегенерационным ретинитом, иногда приводящим к слепоте.
Гипофизарная аменорея в основном органического происхождения, в отличие от гипоталамической, имеющей часто функциональный характер. Гипофизарная А. возникает в результате гибели большей части ткани аденогипофиза с замещением последней соединительной тканью (синдром Шихена, болезнь Симмондса), что клинически проявляется пангинопитуитаризмом, или в результате развития опухоли аденогипофиза с поражением базофильных или ацидофильных клеток и клинически проявляется акромегалией или болезнью Иценко—Кушинга с развитием А. вследствие снижения гонадотропной функции гипофиза (частичный гипопитуитаризм). Гипофизарная А. наблюдается при целом ряде заболеваний:
1. При болезни Симмондса А. появляется вследствие пангипопитуитаризма, последний возникает как результат обширного разрушения паренхимы аденогипофиза септичеким некрозом, туберкулезным или сифилитическим процессом (см. Гипофизарная кахексия).
2. При синдроме Шихена (см. Шихена синдром), возникающем как особая форма болезни Симмондса при некрозе 90% ткани аденогипофиза вследствие массивной кровопотери в послеродовом периоде и гиповолемического шока, что вызывает резкий и длительный спазм сосудов аденогипофиза с последующим ишемическим некрозом.
3. При опухоли аденогипофиза А. сочетается с различной клинической симптоматикой в зависимости от типа клеток, из к-рых опухоль образуется, скорости роста, локализации опухоли (см. Гипофиз).
Яичниковая аменорея характеризуется в основном генетически обусловленной и реже приобретенной первичной яичниковой недостаточностью. В зависимости от характера и выраженности генетических или энзимных нарушений различаются следующие ее виды:
1. Дисгенезия гонад, или синдром Тернера, — первичный дефект развития яичниковой ткани, к-рый обусловливается пороком развития или неполным набором хромосом (ХО), в результате чего наблюдается врожденное отсутствие яичников. Клинически дисгенезия гонад проявляется первичной А., отсутствием вторичных половых признаков (молочных желез и полового оволосения), короткой шеей, низким ростом (135—150 см), выраженным гипогенитализмом, пороками развития, умственной отсталостью, остеопорозом.
2. Первичная яичниковая недостаточность, может быть врожденной при наличии стертой формы дисгенезии гонад с частичным сохранением яичниковой ткани или приобретенной в пре- или постпубертатном периоде в результате тяжелых инфекционных заболеваний, перенесенных в детском возрасте, воспалительных и опухолевых процессов в яичниках и овариотомий. Эти больные как с врожденным, так и с приобретенным гипогонадизмом характеризуются евнухоидным телосложением и имеют высокую экскрецию гонадотропинов (выше 100 ЕД в 24 часа).
3. Преждевременная яичниковая недостаточность (ранний климакс) является другой, более легкой разновидностью дисгенезии гонад, при к-рой происходит преждевременное угасание функции часто неполноценных яичников. Клинически это проявляется у внешне нормально развитых женщин наступлением ранней менопаузы в 30—35 лет с частым появлением характерных вегетативно-сосудистых, нервно-психических и обменно-эндокринных нарушений. У этих больных вторичная А. сочетается с приливами жара к голове, головокружениями, головными болями, бессонницей, иногда сердцебиениями и болями в области сердца, раздражительностью, плаксивостью и др. (см. Климактерический период).
4. Тестикулярная феминизация — генетически обусловленное извращение функции мужских гонад, в результате чего семенники у лиц с отрицательным половым хроматином и кариотипом XY вырабатывают эстрогены, более активные в биологическом отношении, чем андрогены. Клинически это проявляется первичной А. у лиц с женским фенотипом, хорошо развитыми молочными железами и наружными половыми органами, но скудным оволосением, недоразвитием или отсутствием влагалища и, как правило, отсутствием матки.
5. Склерокистозные яичники, или синдром Штейна—Левенталя, характеризуются наличием нарушенного стероидогенеза в яичниках вследствие неполноценности энзимных систем, что, возможно, связано с генетическими или гипоталамическими нарушениями (см. Штейна—Левенталя синдром). Клинически склерокистозные яичники проявляются появлением А. или ациклического кровотечения у больных с ожирением, бесплодием, оволосением по мужскому типу (см. Гирсутизм) и двусторонним увеличением яичников при наличии правильного женского телосложения и хорошо развитых вторичных половых признаков.
6. Гормональноактивные опухоли яичника в виде арренобластомы, липидоклеточных опухолей и опухоли из клеток ворот яичника могут вызывать А. в связи с тем, что они синтезируют тестостерон в большом количестве. Характерная особенность для этих опухолей — появление А. у женщин, имевших до этого нормальный менструальный цикл.
Маточная форма аменореи обусловливается патологическими изменениями, первично возникающими в эндометрии, или врожденным отсутствием матки. Маточная А. может быть вызвана туберкулезным эндометритом с последующей гибелью базального слоя эндометрия, травмой базального слоя во время выскабливания полости матки при аборте или после родов, а также после внутрпматочного введения кобальта, радия или йода.
Аменорея в связи с нарушением функции щитовидной железы может быть вызвана при гипертиреозе подавлением не только тиреотропной, но п гонадотропной функции гипофиза, а также ускоренным выведением гонадотропинов и эстрогенов, в результате чего гонадотропины не успевают осуществить стимулирующее действие на яичники, а эстрогены на эндометрий. Возможно также частичное разрушение циркулирующих яичниковых гормонов. При микседеме А. наблюдается очень редко.
Аменорея в связи с адрено-генитальным синдромом обусловлена избыточным содержанием АКТГ, к-рый снижает гонадотропную функцию гипофиза, вызывает вторичный гипогонадизм и гиперплазию коры надпочечников. Назначение преднизолона снижает секрецию АКТГ. При этом восстанавливается гонадотропная функция гипофиза, что ведет к восстановлению менструальной функции.
Дифференциальная диагностика аменореи. В связи с тем, что А. может быть симптомом разных заболеваний и следствием различных патологических изменений в системе гипоталамус — гипофиз — яичники — матка, вопросы дифференциальной диагностики приобретают особо важное значение, т. к. в зависимости от уровня поражения лечение А. различно. При проведении дифференциального диагноза следует исходить из особенностей клинической картины заболевания и данных гормонального и специального обследования больной.
Диагноз маточной А. легко уточняется нормальными показателями тестов функциональной диагностики и экскреции эстрогенов и прегнандиола.
Гнпоталамическая форма А. чаще функционального характера, гипофизарная А. имеет, как правило, органический характер с вовлечением в патологический процесс других систем и органов и часто сопровождается появлением симптомов, характерных для опухоли (головные боли, рвота, нарушение зрения и др.). Наиболее характерной особенностью этих А. центрального генеза является выраженное снижение секреции гонадотропинов, что дает возможность отдифференцировать их от других видов А.
Прежде чем приступать к лечению А. центрального генеза, всегда необходимо тщательно исключить наличие опухоли мозга при помощи рентгенографии костей черепа, электроэнцефалографии, исследования глазного дна и полей зрения, а также специальных неврологических методов исследования. Яичниковые формы А. в основном генетически обусловлены пли связаны с наличием маскулинизирующих опухолей, к-рые часто бывают небольших размеров. В дифференциальной диагностике помогает определение экскреции гонадотропинов, к-рая, как правило, бывает выше 100 ЕД в 24 часа при всех видах врожденной яичниковой недостаточности. Диагноз склеро-кистозных яичникор уточняется определением экскреции 17-кетостероидов и тестостерона, данными рентгенопельвиграфии и снижением повышенной экскреции 17-ке-тостероидов после проведения пробы с инфекундином (10 дней по 2 таблетки). В диагностике маскулинизирующих опухолей яичника помогают данные рентгенопельвиграфии и определение повышенной экскреции андрогенов, особенно тестостерона.
В нек-рых случаях для исключения надпочечникового генеза вирилизации проводится проба с дексаметазоном (по 2 мг в течение 2 дней), к-рая всегда бывает отрицательной у больных с маскулинизирующими опухолями яичника, исключая липидоклеточные опухоли.
Для выяснения уровня поражения при А. проводится проба с прогестероном, эстрогенами и прогестероном (см. схему): вводят 1% масляный раствор прогестерона по 1 мл внутримышечно в течение 6 дней. Появление при А. менструальноподобной реакции будет указывать на наличие в организме больной достаточного количества эстрогенов.
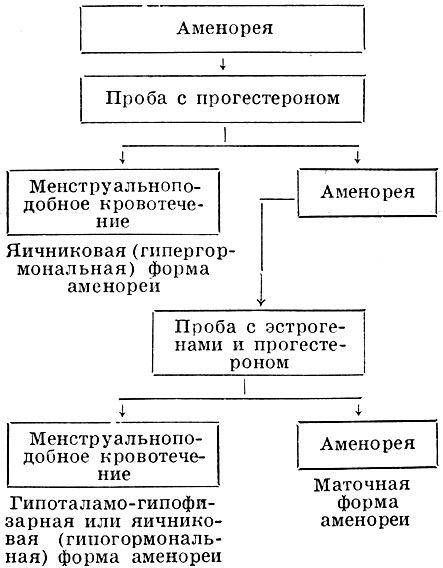
Схема применения функциональных проб для дифференциальной диагностики различных форм аменореи
Отсутствие реакции на пробу с прогестероном указывает на низкое содержание эстрогенов. В этих случаях следует проводить пробу с эстрогенами, входящую в циклическую гормональную терапию (этинил-эстрадиол 0,1 мг ежедневно в течение 15 дней, затем прогестерон по 10 мг 6—8 дней). Отсутствие реакции на проведение циклической гормональной терапии говорит о наличии маточной формы А.
Лечение. В случаях положительной пробы с прогестероном показана прогестеронотерапия в течение 6 дней, за 8 дней до ожидаемой менструации, в течение 6 мес.
При положительной пробе с эстрогенами следует проводить циклическую терапию (этинилэстрадиол 0,1 мг ежедневно в течение 15 дней, затем прогестерон по 10 мг 6—8 дней) 4—6 мес. При полной гибели эндометрия лечение маточной формы А. в большинстве случаев бесполезно, т. к. пересадка эндометрия редко оказывается эффективной. Для лечения яичниковых форм А. при врожденной неполноценности яичников можно использовать заместительную циклическую гормонотерапию. При отсутствии жалоб лечения не требуется. При наличии склеро-кистозных яичников показана клиновидная их резекция, а при маскулинизирующих опухолях — удаление опухоли.
При гипофизарной А. на почве пангипопитуитаризма (синдром Шихена, болезнь Симмондса) показана заместительная терапия малыми дозами стероидных гормонов, тиреоидином и глюкокортикоидами.
При А., обусловленной наличием опухолей гипофиза, болезни Иценко—Кушинга, акромегалии показана рентгенотерапия области турецкого седла или оперативное лечение. Гормональная терапия противопоказана.
Наиболее часто встречающиеся в клинической практике различные формы гипоталамнческой А., как правило, бывают функционального характера. Эти формы аменореи требуют различных методов лечения.
При психогенной А., ложной беременности, нервно-психической анорексии необходимо прежде всего психотерапевтическое лечение. При А. на почве истощений и интоксикации следует проводить лечение, направленное на ликвидацию основного заболевания, и общеукрепляющую терапию.
Если эти методы не помогают, то надо сочетать их со стимулирующей терапией стероидными гормонами. При умеренном угнетении гипоталамо-гипофизарной системы эффективно проведение 3—4 прерывистых курсов лечения по 2—3 мес. с последующим интервалом в лечении на 2 мес. Стероидными гормонами (эстроген 45 дней и прогестерон 6—8 дней) или синтетическими прогестинами типа инфекундина, бисекурина, эслютона (с 5-го дня условного цикла по 1 таблетке в день в течение 21 дня с последующим перерывом на 7 дней).
| Заболевания и синдромы | Клинические проявления | Данные обследования больной | Примечания | ||
|---|---|---|---|---|---|
| результаты гинекологического осмотра | результаты исследования продукции и выделения гормонов и их метаболитов | результаты других специальных методов исследования | |||
| Аменорея гипоталамического происхождения ( |
|||||
| Нервно-эмоциональные перенапряжения | Возникновение связано с влиянием стрессовых ситуаций. Нередко общее состояние не страдает, в ряде случаев проявления вегетативной дистонии | Наружные и внутренние половые органы без патологических отклонений | Экскреция гонадотропинов и эстрогенных гормонов умеренно снижена. В благоприятных случаях гормональная недостаточность имеет преходящий характер | ||
| Нервно-психическая анорексия (anorexia nervosa) | Развитие болезни в период полового созревания, причиной аменореи часто является психический конфликт, анорексия, кахексия. Вторичные половые признаки сохранны. Иногда гипертрихоз, брадикардия, запоры | Иногда гипотрофия наружных половых органов | Нерезкое, снижение гонадотропинов и эстрогенных гормонов | (см. Анорексия) | |
| Ложная беременность | Страстное доминирующее желание иметь ребенка приводит к появлению внешних и субъективных признаков беременности. Увеличение молочных желез, живота. Характерная для беременности пигментация. Изменение вкусовых восприятий | Половые органы, как правило, без патологических отклонений | Выделение половых гормонов существенно не меняется | (см. Ложная беременность) | |
| Хронические заболевания и интоксикации | Клинические проявления основного заболевания. Течение аменореи зависит от эволюции основного заболевания и тяжести осложнений | Наружные половые органы без патологических отклонений. | При тяжелом течении в детском возрасте — недоразвитие половых органов При возникновении основного заболевания в детстве и неблагоприятном его течении — уменьшение соматотропного и гонадотропного гормонов | ||
| Адипозо-генитальная дистрофия (синдром Пехкранца—Бабинского—Фрелиха) | Начало заболевания в раннем детском возрасте или до половой зрелости. Мраморный вид кожи, волосы тонкие, шелковистые, ожирение, характерные изменения костного скелета (genu valguro, cubitus valgus, плоскостопие) | Недоразвитие наружных и внутренних половых органов | Понижение выделения 17-кетостероидов и фолликуло-стимулирующего гормона (ФСГ) | Гипогликемия, повышенная толерантность к углеводам. Рентгенологические характерные признаки при наличии опухоли гипоталамуса. 2-я реакция кольпоцитограммы, гистология соскоба — гипопластический эндометрий | (см. Адипозо-генитальная дистрофия) |
| Синдром Лоренса — Муна—Бидля | Болезнь напоминает адипозо-генитальную дистрофию. Бледность кожи. Редкие волосы, ожирение, полидактилия, возможна гидроцефалия. Умственная отсталость, дегенеративный ретинит, центральная глухота. Иногда врожденные пороки сердца | Недоразвитие наружных половых органов | Выделение гонадотропного гормона резко увеличено | Низкая сахарная кривая. Рентгенологически иногда выявляются патологические формы черепа и гидроцефалия. Гистология соскоба — апластический характер эндометрия | (см. Лоренса—Муна—Бидля синдром) |
| Синдром Киари—Фроммеля | Секреторная функция молочных желез не прекращается в течение длительного времени после прекращения кормления грудью, общее недомогание, астения | Наружные половые органы не изменены. Гипоплазия матки | Понижение выделения эстрогенов и кетостероидов. ФСГ в моче отсутствует | 3-я реакция кольпоцитограммы. Гистология соскоба — атрофический эндометрий | (см. Киари—Фроммеля синдром) |
| Болезнь Симмондса | Явления пангипопитуитаризма. Резкая вялость, прогрессирующий упадок сил. Снижение или отсутствие интереса к окружающему, исчезновение полового влечения, анорексия, поносы, похудание. Бледность, сухость и морщинистость кожи, выпадение волос, дистрофические изменения ногтей и зубов, атрофия мышц. Кахексия, спланхномикрия (уменьшение в размерах внутренних органов) | Гипотрофия или атрофия наружных и внутренних половых органов, симптом зрачка отсутствует | Резкое снижение гонадотропинов и эстрогенов при явлениях гипокортицизма, снижение 17-кетостероидов и оксикортикостероидов | Гипохромная анемия, эозинофилия, гипогликемия, гипокалиемия, гипонатриемия, 1—2-я реакция кольпоцитограммы. Гистология соскоба — гипопластический или атрофический характер эндометрия. Рентгенологические и лабораторные признаки туберкулеза, сифилиса, аденогипофиза | (см. Гипофизарная кахексия) |
| Синдром Шихена | Возникает у женщин чаще вследствие ишемического некроза гипофиза в родовом или послеродовом периоде. Явления недостаточности функции щитовидной железы, яичников и надпочечников. Ипохондрический синдром (в тяжелых случаях спутанность сознания, бред), адинамия, исчезновение лактации, анорексия, похудание, гипотермия; выпадение волос, депигментация кожи | Атрофия наружных и внутренних половых органов. Симптом зрачка отсутствует | Резкое снижение гонадотропинов и эстрогенов, 17-кетостероидов, оксикортикостероидов | Анемия, снижение основного обмена веществ, гипогликемия, гипокальциемия, гипохолестеринемия. 1—2-я реакция кольпоцитограммы. Гистология соскоба — эндометрий гипопластический | (см. Шихена синдром) |
| Болезнь Иценко—Кушинга (при опухоли гипофиза) | Ожирение с преимущественным отложением жира в области верхней части туловища, на животе, лице; цианотичные полосы растяжения, гипертрихоз, гирсутизм, атрофия молочных желез, остеопороз. Артериальная гипертония (повышение систолического и диастолического давления), признаки гипертрофии левого желудочка сердца. Сахарный диабет | По мере прогрессирования заболевания постепенная гипотрофия наружных и внутренних половых органов | Гипогонадизм с избыточной секрецией АКТГ. Увеличение 17-оксикортикостероидов в моче при незначительном повышении 17-кетостероидов. Последние часто снижаются после введения кортизона. Увеличение ФСГ в начале болезни | Гиперхолестеринемия, гипергликемия, глюкозурия, нарушения электролитного обмена. 2-я реакция кольпоцитограммы, гистология соскоба — гипопластический характер эндометрия. Рентгенография черепа иногда выявляет изменения турецкого седла. Изменения на глазном дне | (см. Иценко—Кушинга болезнь) |
| Акромегалия и гигантизм | Признаки гигантизма, или акромегалии, маскулинизации. Исчезновение полового влечения. Снижение всех видов умственной деятельности (при опухоли), нарушение зрения, битемпоральная гемианопсия, атрофия зрительных нервов. Увеличение в размерах языка, конечностей, внутренностей, поражение почек, возможны явления гипертиреоза, гиперкортицизма | Гипоплазия наружных половых органов у взрослых, при развитии заболевания в раннем возрасте — гипертрофия | Резкое увеличение соматотропного (СТГ) гормона и снижение гонадотропинов | Возможны гиперхолестеринемия, гипергликемия, азотемия. Рентгенографически — признаки опухоли гипофиза; характерные изменения костей (утолщение, удлинение их, остеопороз, остеосклероз) | (см. Акромегалия, Гигантизм) |
| Гипофизарный инфантилизм (нанизм) | Различают три варианта: а) без ожирения; б) с ожирением; в) эссенциальный нанизм. Малые пропорции туловища, конечностей и внутренних органов. Нередко инфантильность психики. Вторичные половые признаки развиты слабо. Нерезко выраженные явления вторичного гипотиреоза. Иногда — несахарный диабет | Наружные и внутренние половые органы резко недоразвиты | Уменьшение соматотропного гормона (СТГ) и гонадотропинов, 17-кетостероидов и АКТГ | Понижение основного обмена, гликемическая кривая пологая. Возможны рентгенологические признаки изменения турецкого седла, костей (отставание возрастного окостенения) | (см. Карликовость) |
| Аменорея при нарушении функции щитовидной железы | |||||
| Гипертиреоз | Легкая возбудимость, явления тахипсихизма, быстрая утомляемость, субфебрилитет, сердцебиения, ощущение пульсации. Склонность к поносам, похудание, экзофтальм, гиперплазия щитовидной железы, зоб, тахикардия, нарушения ритма, большое пульсовое давление | Наружные и внутренние половые органы без патологических отклонений | Уменьшение выделения с мочой активной формы тиреотропного гормона, 17-кетостероидов | Повышение основного обмена. Высокое поглощение I131. Крсатинурия, алиментарная глюкозурия и гипергликемия | (см. Зоб диффузный токсический, Тиреотоксикоз) |
| Гипотиреоз | Психическая инертность, постоянная адинамия. Повышение веса, сухость кожи, отечность лица и конечностей, ломкость волос | Гипотрофия наружных половых органов (возможна отечность) | Выделение гонадотропинов в пределах нормы | 2-я реакция кольпоцитограммы. Понижение основного обмена, низкое поглощение I131, гиперхолестеринемия, плоская сахарная кривая после нагрузки глюкозой | (см. Гипотиреоз) |
| Аменорея надпочечникового происхождения | |||||
| Вирильный синдром | Характеризуется прогрессирующей вирилизацией. Может быть обусловлен гиперплазией коры надпочечников, опухолью надпочечника | Женский гермафродитизм, увеличение клитора | Повышение экскреции 17α-гидроокси-прогестерона, 17-кетостероидов и прегнандиола мочи, нарушение между соотношением 11-дезокси-17-кетостероидов и 11-окси-17-кортикостерона | (см. Адрено-генитальный синдром) | |
| Адрено-генитальный синдром в постнатальном и препубертатном периоде | Встречается крайне редко, как правило, связан с недостаточностью коры надпочечников и их гиперплазией, реже с опухолью надпочечников, характеризуется преждевременным половым созреванием девочки и признаками вирилизма | Наружные половые органы развиты нормально, увеличение клитора, уменьшение матки и яичников | Значительное повышение 17-кетостероидов мочи, β-фракции, состоящей из ДГА (дегидроэпиандростерон) | Рентгенография костей — признаки раннего окостенения | |
| Адрено-генитальный синдром в постпубертатном периоде | Может быть обусловлен как гиперплазией коры надпочечников, так и опухолью. Постепенная дефеминизация (исчезновение подкожной жировой клетчатки, атрофия молочных желез, исчезновение libido, бесплодие) с последующей маскулинизацией (гипертрофия мышц, гирсутизм, голос грубеет, пигментация наружных половых органов) | Гипертрофия клитора, уменьшение матки и яичников | Выделение 17-кетостероидов, ДГА, прегнантриола, андростерона и этиохоланолона в моче повышено. Проба с АКТГ вызывает повышение экскреции, проба с кортизоном — понижение 17-кетостероидов и ДГА | Пневморетроперитонеум выявляет гиперплазию или опухоль надпочечников | |
| Вирилизм при опухоли надпочечника (кортикостерома, андростерома и кортикоандростерома) | Гирсутизм, ожирение туловища (синдром Кушйнга) с полосами растяжения, остеопороз, артериальная гипертония, иногда стероидный диабет. При андростероме больше выражены явления вирилизации и меньше — обменные нарушения. Быстрое развитие маскулинизации | Гипотрофия наружных и внутренних половых органов, увеличение клитора | Выделение 17-кетостероидов резко увеличено, проба с АКТГ и кортизоном не вызывает их изменения | Пневморетроперитонеум выявляет опухоль надпочечников | |
| Аменорея яичникового происхождения | |||||
| Синдром Тернера | Низкий рост с короткой шеей, преобладанием нижней половины тела над верхней. Вторичные половые признаки развиты слабо, остеопороз. Редко — умственная отсталость, половое влечение отсутствует. Иногда выраженные дефекты, уродства: полидактилия, деформация ушной раковины, глухота, косоглазие, атрофия зрительных нервов, катаракта, врожденные пороки сердца | Недоразвитие наружных и внутренних половых органов | Резкое увеличение фолликулостимулирующего гормона (ФСГ), уменьшение выделения эстрогенов и 17-кетостероидов | 1—2-я реакция кольпо-цитограммы. Нарушения хромосомного набора. Рентгеновские признаки отставания возрастного окостенения, остеопороз | (см. Дисгенезия гонад, Тернера синдром) |
| Изолированная (евнухоидная) дисгенезия гонад | Бывает врожденная при наличии стертой формы дисгенезии гонад или приобретенной в пре- или постпубертатном периоде в результате тяжелых заболеваний, воспалительных и опухолевых процессов в яичниках. Евнухоидное телосложение — голова маленькая, грудная клетка узкая, длинные конечности, возможны отложения подкожной жировой клетчатки в нижней части живота и на бедрах, кожа гипотрофична, акроцианоз, вторичные половые признаки недоразвиты. Явления ангионевроза, гипотония. Характер указанных изменений зависит от степени яичниковой недостаточности | Недоразвитие наружных и внутренних половых органов зависит от степени и времени развития яичниковой недостаточности | Повышение уровня гонадотрошшов, низкая экскреция эстрогенов | 1—2-я реакция кольпоцитограммы. Симптом зрачка отсутствует. Монотонная базальная температура | |
| Тестикулярная феминизация | Больные внешне представляют нормально развитых женщин с типично женскими чертами | Типично женское телосложение с правильно развитыми наружными половыми органами. Отсутствует оволосение лобка и подкрыльцовых впадин. Влагалище уменьшенных размеров, слепо оканчивается, иногда отсутствует. Матка и трубы отсутствуют | Экскреция эстрогенов в пределах нормы, соответствующей для мужчин, иногда выше, 17-кетостероидов повышена и прегнандиола понижена. Половой хроматин отрицательный | (см. Тестикулярная феминизация) | |
| Синдром Штейна—Левенталя (склеро-кистозные яичники) | Нарушение менструального цикла по типу гипоменструального синдрома с развитием вторичной аменореи, возможны ановуляторные длительные кровотечения. Гирсутизм с возможной дефеминизацией, ожирение, бесплодие | Иногда гипертрофия клитора, уменьшение матки, плотные увеличенные яичники | Выделение этиохоланолона, андростендиона, иногда и дегидроэпиандростерона и прегнантриола повышено; нерезко увеличено выделение 17-кетостероидов, последнее повышается после пробы с хориальным гонадотропином, с ФСГ и понижается после пробы с прогестероном и синтетическими прогестинами | Кульдоскопия, лапароскопия и рентгенография органов малого таза (рентгенопельвиография и гинекография) выявляют характерное увеличение яичников. При гистологическом исследовании, соскобе часто явления гиперплазии эндометрия. Монофазная базальная температура | (см. Штейна—Левенталя синдром) |
| Маскулинизирующие опухоли яичников (арренобластомы, липоидоклеточные опухоли) | Арренобластома встречается чаще в возрасте 20—35 лет. Липоидоклеточные опухоли — в любом возрасте и характеризуются более медленным развитием клинической картины. Дефеминизация (олигоменорея, переходящая в аменорею: атрофия молочных желез, бесплодие) с переходом в маскулинивацию (изменения телосложения, гирсутизм, облысение по мужскому типу, грубый тембр голоса) | Половые органы гипотрофированы, исключая клитор, который гипертрофирован. Опухоль яичника | Выделение тестостерона значительно повышено, андростерона, этиохоланолона — в меньшей степени. Экскреция эстрогенов и ФСГ снижена. 17-кетостероиды, как правило, повышены, проба с кортизоном не вызывает снижения их уровня | При лапароскопии или рентгенографии органов малого таза выявляется опухоль яичника небольших размеров | (см. Арренобластома) |
| Посткастра-Ционный синдром | В анамнезе указания на оперативное удаление яичников, а также их поражение при туберкулезе или паротите. Развитие нервно-психических, вегето-сосудистых и эндокринно-обменных нарушений по типу преждевременной яичниковой недостаточности (см. ниже). В поздних стадиях — ожирение, раннее развитие атеросклероза, иногда остеопороз | Постепенная гипотрофия наружных и внутренних половых органов у женщин детородного возраста | Выделение гонадотропинов и 17-кетостероидов повышено, снижение экскреции эстрогенов (в тяжелых случаях снижение 17-кетостероидов, 17-оксикортикостероидов) | 2—3-я реакция кольпоцитограммы. Возможны гиперхолестеринемия, рентгенографически — признаки изменения в костях (остеопороз) | (см. Посткастрационный синдром, у женщин) |
| Преждевременная яичниковая недостаточность (ранний климакс) | Наступление менопаузы у внешне нормально развитых женщин в возрасте 30—35 лет. Вегетативно-сосудистые, нервно-психические и обменно-эндокринные нарушения (сердцебиение, ощущение пульсации, различные парестезии, приливы, головные боли, раздражительность, плаксивость; кардиопатии; экстрасистолия, явления гипертиреоза) | Гипоплазия внутренних и наружных половых органов | Экскреция 17-оксикортикостероидов снижена | 2—3-я реакция кольпоцитограммы. Характерные изменения ЭКГ и плетизмограммы | (см. Климакс) |
| Аменорея маточного происхождения | |||||
| Аплазия матки, оперативное удаление матки, заращение полости матки (синдром Дальзаса—Неттера—Мюссе) | В анамнезе указания на оперативное удаление матки, туберкулез женских половых органов. Жалобы на аменорею, бесплодие. Телосложение по женскому типу | Наружные половые органы развиты нормально. Матка уменьшена или отсутствует | Выделение половых гормонов не изменено | Зондирование и гистеросальпингография невозможны. При подозрении на аплазию — рентгенография малого таза | (см. Матка) |
При длительных А. центрального генеза применение синтетических прогестинов не дает стимулирующего эффекта. Эти виды А. лучше лечить препаратами, обладающими способностью непосредственно стимулировать овуляцию. К этим препаратам относятся синтетический препарат кломифен и гонадотропины.
Лечение кломифеном следует начинать с 5—6-го дня после выскабливания полости матки у больных, у К-рых экскреция эстрогенов не ниже чем 10—20 мкг в 24 часа. Лечение проводят в течение 5—7 дней по 50—100 мг ежедневно. Кломифен наиболее эффективен при лечении А. центрального генеза. Так, у больных с психогенной А. или А. небольшой продолжительности (меньше 1 года), в т. ч. п после длительного приема гормональных контрацептивов, эффективность лечения по овуляции составляет 60—80%.
При А. центрального генеза с экскрецией эстрогенов ниже 10 мкг в 24 часа лечение кломифеном малоэффективно. Лучше проводить лечение гонадотропинами (вначале фолликулостимулирующим гормоном по 500—1000 ЕД внутримышечно через день — всего 4000—10000 ЕД, а затем хориогонином по 3000 ЕД ежедневно или через день — всего 9000 ЕД).
Лечение при А., обусловленной синдромом Киари—Фроммеля, — см. Киари—Фроммеля синдром.
Лучевая аменорея возникает после прямого действия ионизирующих излучений на яичники женщины. Дозы свыше 700 p вызывают стойкую А.
Обычно лучевая А. является следствием лучевой кастрации (см.) или лучевой терапии. При равномерных общих облучениях стойкой А. не наблюдается.
У многих женщин, переживших атомный взрыв в Хиросиме и Нагасаки, отмечалась временная А.
Известны также описания временной А., возникшей вследствие острой радиационной травмы в лабораторных и производственных условиях.
При хрон. действии малых доз внешнего облучения и при инкорпорировании радиоактивных веществ А. практически не наблюдается.
Принципы лечения лучевых А. те же, что и при А. яичникового происхождения.
См. также Менструальный цикл.
Библиогр.: Бодяжина В. И. и Крымская М. Л. Вопросы диагностики и лечения больных с вторичной аменореей, Акуш. и гинек., Ла 8, с. 58, 1970; Кватер Е. И. Гормональная диагностика и терапия в акушерстве и гинекологии, с. 107, М., 1967; Факторы, воздействующие на плодовитость, под ред. К. Р. Остина и Д. С. Перри, пер. с англ., с. 171, М., 1970, библиогр.; Duроnt-Lесоmрtе J. Examen d'une amenorrheique, Lille med., t. 14, p. 362, 1969; Haller J. Ovulationshemmung durch Hormone, Stuttgart, 1970; Israel S. L. Diagnosis and treatment of menstrual disorders and sterility, N. Y., 1961, bibliogr.; Marchant D. J. Amenorrhea, Clin. Obstet. Gynec., v. 12, p. 692, 1969; Szont&##225;gh F. E. Mechanism of action of oral progestogens, p. 78, Budapest, 1970.
Лучевая A. — Бодяжина В. И. и др. Влияние ионизирующей радиации на половые железы, беременность и внутриутробный плод, с. 15, 138, М., 1962, библиогр.; Вербенко А. А., Чусова В. Н. и Горбаренко Н. И. О менструальной и генеративной функции женщин, перенесших острую радиационную травму, Акуш. и гинек., № 2, с. 52, 1971; Изучение последствий ядерных взрывов, пер. с англ., под ред. А. И. Бурназяна и А. К. Гуськовой, М., 1964; Многотомное руководство по акушерству и гинекологии, под ред. Л. С. Персианинова, т. 4, кн. 1, с. 167, М., 1963; Последствия взрыва атомной бомбы в Хиросиме, пег», с англ., под ред. Г. А. Зедгенидзе, М., 1960.
Источники:
- Большая медицинская энциклопедия. Том 1/Главный редактор академик Б. В. Петровский; издательство «Советская энциклопедия»; Москва, 1974.- 576 с.
|
ПОИСК:
|
© Анна Козлова подборка материалов; Алексей Злыгостев оформление, разработка ПО 2001–2019
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'
При копировании материалов проекта обязательно ставить активную ссылку на страницу источник:
http://sohmet.ru/ 'Sohmet.ru: Библиотека по медицине'